今回のキーワードは,副反応が多く見られるタイミング,ワクチン起因血栓促進免疫性血小板減少症(VIPIT),自己隔離率と検査率は相当低い,入院患者の亜急性期に高頻度に見られる認知機能障害,発症6カ月間における神経・精神疾患の発生率,COVID-19に関連する脳神経障害のメカニズムです.
COVID-19感染後の脳神経障害に関する重要な報告が2つなされました.Brain 誌では入院患者の亜急性期において,前頭・頭頂部の代謝低下を伴う認知機能障害を高頻度に認めることが示されました.一方,Lancet Psychiatry誌では,発症後6ヶ月において神経・精神疾患の診断を受ける推定発生率は33.6%と高いことが示されました.つまり「COVID-19は認知症や神経.精神疾患の危険因子」ということです.脳神経内科医の立場から,改めて感染を防止する必要性を強調したいと思いますが,現実は多くの人が予想した通り,瞬く間に第4波に襲われてしまいました.根本的な対策が行われず,同じことを繰り返しているように思います.我が国において科学的な対応を妨げているものは何なのでしょうか?
◆副反応は2回目の接種後1日目に最も多い.
米国疾病対策予防センター(CDC)は,米国内のCOVID-19ワクチン接種者からほぼリアルタイムでデータを収集する新しい調査システムV-safeを設立した.参加者は自発的に登録し,定期的にスマートフォンでメッセージを受信し,ワクチンの接種日から12カ月後まで,健康調査を行う仕組みとなっている.医療機関を受診した副反応については,電話調査が行われる.2021年2月21日までに4600万人以上がmRNAワクチンを少なくとも1回接種したが,うち364万3918人がV-safeに登録している.この結果,接種後0~7日目に,注射部位の反応(1回目:70.0%,2回目:75.2%)または全身性の反応(1回目:50.0%,2回目:69.4%)が見られることが分かった.初回接種後の副反応は,注射部位の痛み(67.8%),疲労感(30.9%),頭痛(25.9%),筋肉痛(19.4%)であった.ファイザー,モデルナ・ワクチンとも,2回目の接種後に大幅に副反応の頻度が増加し,疲労感(53.9%),頭痛(46.7%),筋肉痛(44.0%),悪寒(31.3%),発熱(29.5%),関節痛(25.6%)となった.これらは2回目の接種後1日目に最も多く報告され,また症状が治まるまでの期間は短かった.これらの情報をワクチン接種者に予め説明しておく必要がある.
JAMA. April 5, 2021(doi.org/10.1001/jama.2021.5374)
◆アストラゼネカ・ワクチンによる血栓症は,ヘパリン起因性血小板減少症に類似する.
SARS-CoV-2ウイルスのスパイク蛋白をコードするアデノウイルスベクターを用いたアストラゼネカ・ワクチン(AZD1222)では,一部の接種者に血栓症や血小板減少症が見られたことが報告され,注目されている.ドイツからその病態として,ヘパリン起因性血小板減少症(heparin-induced thrombocytopenia; HIT)と同様,血小板第4因子(PF4)に対する血小板活性化抗体によって引き起こされる可能性について検討した研究が報告された.対象はワクチン接種後に血栓症および血小板減少症を発症した9名(女性8名,中央値36歳;22~49歳)で,ワクチン接種後4~16日目に血栓症を発症していた.7名が脳静脈血栓症,1名が肺塞栓症,1名が脾静脈血栓症と脳静脈血栓症を呈した.4名が死亡した.過去のヘパリン使用者はいなかった.調べた4名全員が抗PF4/ヘパリン抗体が強陽性で,ヘパリンなしのPF4存在下の血小板活性化アッセイでも,全員が強陽性であった(つまりHITとは異なる).血小板活性化は,高濃度ヘパリン,Fc受容体遮断モノクローナル抗体,免疫グロブリンによって抑制された.治療としてはDOACのようなヘパリン以外の抗凝固薬や,重篤な症例ではIVIgも考えられる.なお本病態を「ワクチン起因血栓促進免疫性血小板減少症(vaccine-induced prothrombotic immune thrombocytopenia; VIPIT) 」と呼ぶことが提唱された.
Research Square. Mar 28, 2021(https://www.researchsquare.com/article/rs-362354/v1)
HITに関する私のブログ記事(https://blog.goo.ne.jp/pkcdelta/e/bab123cc381a0ac3059c5c6e31216158)
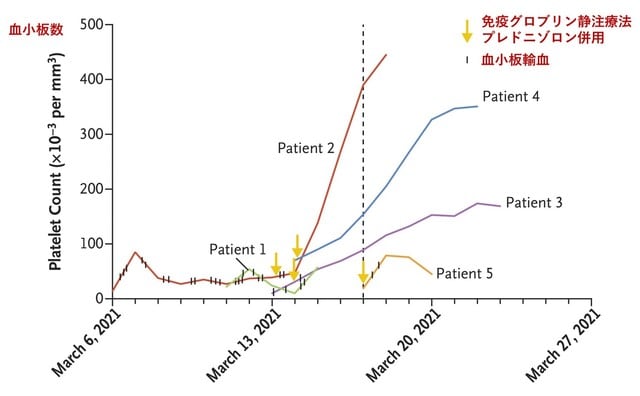
今朝のNew Engl J Med誌にもノルウェーから,13万人中5人の発症例(医療者;32~54歳,女性4名)の報告を掲載している.ワクチン接種後7~10日目に発生.いずれも脳静脈血栓症を呈し,1例は肝門脈血栓症を併発している.4名が脳出血を合併し,3名が死亡している.治療として免疫グロブリン静注とプレドニゾロンの併用を開始した後,血小板数は増加し(図1;黄色矢印),血栓症が増悪する徴候はなかった.一方,ヘパリンや低分子ヘパリンに代わる抗凝固剤は,進行中の脳出血を悪化させることが大いに懸念され,行えなかった.こちらのグループは,vaccine-induced immune thrombotic thrombocytopenia (VITT) と呼ぶことを提唱している.稀な合併症であり,欧州医薬品庁(EMA)はワクチン接種のベネフットがリスクを上回るという立場を取っている.
New Engl J Med. April 9, 2021(doi.org/10.1056/NEJMoa2104882)
◆COVID-19が疑われる人の自己隔離や検査率は相当低い.
英国において,パンデミック発生後の11カ月間における自己隔離の遵守率を検討した研究が報告された. 5万3880人から7万4697件の回答を得た.完全な自己隔離の遵守率は半数に満たない42.5%であった.COVID-19の検査を依頼したのは18.0%で,1月下旬には22.2%に増加した.自己隔離を遵守しないことに関連する因子としては,男性,若年,家族に扶養している子どもがいる,社会経済的なグレードが低い,経済的困窮,重要な部門で働いている,であった.以上のように自己隔離や検査を行う割合はかなり低いことが明らかになった.改善のための経済的な支援が必要であり,さらに男性,若年者,重要部門で勤務する人への対策も必要かもしれない.
BMJ March 31, 2021(doi.org/10.1136/bmj.n608)
◆入院患者は亜急性期において,前頭・頭頂部の代謝低下を伴う認知機能障害を高頻度に認める.
ドイツからの前向きコホート研究.入院治療を必要としたPCR陽性患者を,2020年4月20日から5月12日の間にスクリーニングした.19歳以上で,少なくとも1つの新しい神経学的所見(味覚/嗅覚障害,モントリオール認知評価検査(MoCA)<26点,臨床神経学的な病的所見と定義)を呈した場合に対象に含めた.新たな症状を2つ以上呈した場合,感染性がなくなった時点で,神経心理学的検査,頭部MRI,FDG-PETを行った.対象となった入院患者41名のうち,亜急性期の29名(65.2±14.4歳,女性38%)について検討した.最も多かった所見は味覚障害と嗅覚障害で,それぞれ29/29名と25/29名の頻度で認められた.MoCAは18/26名で低下しており(平均21.8/30点),とくに前頭葉機能低下を示した.これは詳細な神経心理学的検査を行った15名においても確認された.FDG-PETは10/15名で異常所見を呈し,やはり前頭・頭頂部の代謝低下が主な所見であった.図2の上段はCOVID-19患者,中段は対象である.下段は糖代謝の空間共分散パターンで,前頭葉・頭頂葉の低下(青)を認める.この所見はMoCAの成績と高い相関(R2 = 0.62)を示した.

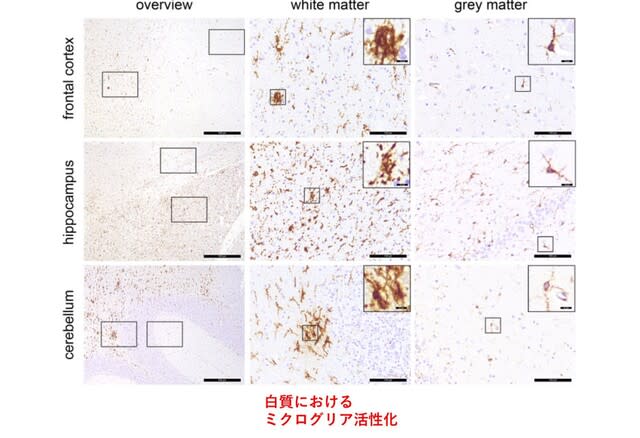
1名で剖検が行われ,大脳白質におけるミクログリアの活性化が認めたが(図3),神経炎症の所見はなかった.以上より,入院を要する患者の亜急性期において,前頭・頭頂部の代謝低下を伴う認知機能障害を高頻度に認められ,リハビリテーションや社会経済において重要な意味を持つものと考えられた.
Brain, awab009(doi.org/10.1093/brain/awab009)
◆発症6カ月間における神経・精神疾患の発生率.
英国から,COVID-19患者の発症6カ月間における14の神経,精神疾患の発生率と相対リスクを推定することを目的とした後方視的研究が報告された.8100万人以上の患者が参加しているTriNetX電子カルテネットワークから得られたデータが使用されている.COVID-19の10歳以上の患者を主要コホートとし,2つの対照群にはインフルエンザ患者群と,同時期にインフルエンザを含むあらゆる呼吸器感染症と診断された患者群を設定した.COVID-19患者23万6379人のうち,6か月間に神経,精神疾患の診断を受けた推定発生率は33. 62%であり,12.84%の患者がこれらの診断を初めて受けた.ICU入院患者ではそれぞれ,46.42%,25.79%であった.疾患別には頭蓋内出血0.56%,虚血性脳卒中2.10%,パーキンソニズム0.11%,認知症0.67%,不安障害17.39%,精神障害1.40%であった(図4).ICU入院患者では,頭蓋内出血2.66%,虚血性脳卒中6.92%,パーキンソニズム0.26%,認知症1.74%,不安障害19.15%,精神障害が2.77%と高くなった.COVID-19患者群は,インフルエンザ患者群と比べて,ほとんどの疾患で頻度が高かった.またCOVID-19の重症度が高い患者ではハザード比が高かった.以上より,COVID-19感染後6カ月間では神経,精神疾患の罹患率が高いことが示された.重症患者ほどリスクは高いが,重症でなくても生じうることも示された.
Lancet Psychiatry. April 06, 2021(doi.org/10.1016/S2215-0366(21)00084-5)

◆COVID-19に関連する脳神経障害のメカニズム.
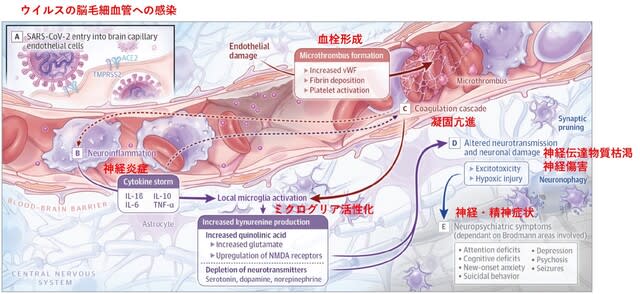
JAMA Psychiatry誌にCOVID-19に関連する脳神経障害のメカニズムについての総説が掲載された.分かりやすい図で,脳血管障害→神経伝達系の機能障害→血栓症→神経細胞損傷→精神・神経症状を示している(図5).A. SARS-CoV-2ウイルスは,ACE2受容体を介して,膜貫通型プロテアーゼセリン2(TMPRSS2)の働きで内皮細胞に侵入する.B. 炎症性サイトカインの上昇と,ミクログリアの活性化によるキヌレニン,キノリン酸,グルタミン酸の分泌が起こる.C. 凝固カスケードとvon Willebrand factorの上昇により,血栓症,つまり微小な脳虚血が起こる.D. 神経伝達物質の枯渇,グルタミン酸の増加による興奮毒性,低酸素性傷害により,神経細胞の機能障害や喪失が起こる.E. 精神神経症状は,病変となったブロドマン領域によって異なる.また治療介入には,サイトカインの拮抗薬(エタネルセプト,インフリキシマブ),NMDA受容体拮抗薬(ケタミン),TNF-αおよび抗炎症経路抑制薬(アスピリン,セレコキシブ),キヌレニン経路調節薬(ミノサイクリン)が含まれる可能性がある.
JAMA Psychiatry. March 26, 2021. (doi.org/10.1001/jamapsychiatry.2021.0500)
COVID-19感染後の脳神経障害に関する重要な報告が2つなされました.Brain 誌では入院患者の亜急性期において,前頭・頭頂部の代謝低下を伴う認知機能障害を高頻度に認めることが示されました.一方,Lancet Psychiatry誌では,発症後6ヶ月において神経・精神疾患の診断を受ける推定発生率は33.6%と高いことが示されました.つまり「COVID-19は認知症や神経.精神疾患の危険因子」ということです.脳神経内科医の立場から,改めて感染を防止する必要性を強調したいと思いますが,現実は多くの人が予想した通り,瞬く間に第4波に襲われてしまいました.根本的な対策が行われず,同じことを繰り返しているように思います.我が国において科学的な対応を妨げているものは何なのでしょうか?
◆副反応は2回目の接種後1日目に最も多い.
米国疾病対策予防センター(CDC)は,米国内のCOVID-19ワクチン接種者からほぼリアルタイムでデータを収集する新しい調査システムV-safeを設立した.参加者は自発的に登録し,定期的にスマートフォンでメッセージを受信し,ワクチンの接種日から12カ月後まで,健康調査を行う仕組みとなっている.医療機関を受診した副反応については,電話調査が行われる.2021年2月21日までに4600万人以上がmRNAワクチンを少なくとも1回接種したが,うち364万3918人がV-safeに登録している.この結果,接種後0~7日目に,注射部位の反応(1回目:70.0%,2回目:75.2%)または全身性の反応(1回目:50.0%,2回目:69.4%)が見られることが分かった.初回接種後の副反応は,注射部位の痛み(67.8%),疲労感(30.9%),頭痛(25.9%),筋肉痛(19.4%)であった.ファイザー,モデルナ・ワクチンとも,2回目の接種後に大幅に副反応の頻度が増加し,疲労感(53.9%),頭痛(46.7%),筋肉痛(44.0%),悪寒(31.3%),発熱(29.5%),関節痛(25.6%)となった.これらは2回目の接種後1日目に最も多く報告され,また症状が治まるまでの期間は短かった.これらの情報をワクチン接種者に予め説明しておく必要がある.
JAMA. April 5, 2021(doi.org/10.1001/jama.2021.5374)
◆アストラゼネカ・ワクチンによる血栓症は,ヘパリン起因性血小板減少症に類似する.
SARS-CoV-2ウイルスのスパイク蛋白をコードするアデノウイルスベクターを用いたアストラゼネカ・ワクチン(AZD1222)では,一部の接種者に血栓症や血小板減少症が見られたことが報告され,注目されている.ドイツからその病態として,ヘパリン起因性血小板減少症(heparin-induced thrombocytopenia; HIT)と同様,血小板第4因子(PF4)に対する血小板活性化抗体によって引き起こされる可能性について検討した研究が報告された.対象はワクチン接種後に血栓症および血小板減少症を発症した9名(女性8名,中央値36歳;22~49歳)で,ワクチン接種後4~16日目に血栓症を発症していた.7名が脳静脈血栓症,1名が肺塞栓症,1名が脾静脈血栓症と脳静脈血栓症を呈した.4名が死亡した.過去のヘパリン使用者はいなかった.調べた4名全員が抗PF4/ヘパリン抗体が強陽性で,ヘパリンなしのPF4存在下の血小板活性化アッセイでも,全員が強陽性であった(つまりHITとは異なる).血小板活性化は,高濃度ヘパリン,Fc受容体遮断モノクローナル抗体,免疫グロブリンによって抑制された.治療としてはDOACのようなヘパリン以外の抗凝固薬や,重篤な症例ではIVIgも考えられる.なお本病態を「ワクチン起因血栓促進免疫性血小板減少症(vaccine-induced prothrombotic immune thrombocytopenia; VIPIT) 」と呼ぶことが提唱された.
Research Square. Mar 28, 2021(https://www.researchsquare.com/article/rs-362354/v1)
HITに関する私のブログ記事(https://blog.goo.ne.jp/pkcdelta/e/bab123cc381a0ac3059c5c6e31216158)
今朝のNew Engl J Med誌にもノルウェーから,13万人中5人の発症例(医療者;32~54歳,女性4名)の報告を掲載している.ワクチン接種後7~10日目に発生.いずれも脳静脈血栓症を呈し,1例は肝門脈血栓症を併発している.4名が脳出血を合併し,3名が死亡している.治療として免疫グロブリン静注とプレドニゾロンの併用を開始した後,血小板数は増加し(図1;黄色矢印),血栓症が増悪する徴候はなかった.一方,ヘパリンや低分子ヘパリンに代わる抗凝固剤は,進行中の脳出血を悪化させることが大いに懸念され,行えなかった.こちらのグループは,vaccine-induced immune thrombotic thrombocytopenia (VITT) と呼ぶことを提唱している.稀な合併症であり,欧州医薬品庁(EMA)はワクチン接種のベネフットがリスクを上回るという立場を取っている.
New Engl J Med. April 9, 2021(doi.org/10.1056/NEJMoa2104882)

◆COVID-19が疑われる人の自己隔離や検査率は相当低い.
英国において,パンデミック発生後の11カ月間における自己隔離の遵守率を検討した研究が報告された. 5万3880人から7万4697件の回答を得た.完全な自己隔離の遵守率は半数に満たない42.5%であった.COVID-19の検査を依頼したのは18.0%で,1月下旬には22.2%に増加した.自己隔離を遵守しないことに関連する因子としては,男性,若年,家族に扶養している子どもがいる,社会経済的なグレードが低い,経済的困窮,重要な部門で働いている,であった.以上のように自己隔離や検査を行う割合はかなり低いことが明らかになった.改善のための経済的な支援が必要であり,さらに男性,若年者,重要部門で勤務する人への対策も必要かもしれない.
BMJ March 31, 2021(doi.org/10.1136/bmj.n608)
◆入院患者は亜急性期において,前頭・頭頂部の代謝低下を伴う認知機能障害を高頻度に認める.
ドイツからの前向きコホート研究.入院治療を必要としたPCR陽性患者を,2020年4月20日から5月12日の間にスクリーニングした.19歳以上で,少なくとも1つの新しい神経学的所見(味覚/嗅覚障害,モントリオール認知評価検査(MoCA)<26点,臨床神経学的な病的所見と定義)を呈した場合に対象に含めた.新たな症状を2つ以上呈した場合,感染性がなくなった時点で,神経心理学的検査,頭部MRI,FDG-PETを行った.対象となった入院患者41名のうち,亜急性期の29名(65.2±14.4歳,女性38%)について検討した.最も多かった所見は味覚障害と嗅覚障害で,それぞれ29/29名と25/29名の頻度で認められた.MoCAは18/26名で低下しており(平均21.8/30点),とくに前頭葉機能低下を示した.これは詳細な神経心理学的検査を行った15名においても確認された.FDG-PETは10/15名で異常所見を呈し,やはり前頭・頭頂部の代謝低下が主な所見であった.図2の上段はCOVID-19患者,中段は対象である.下段は糖代謝の空間共分散パターンで,前頭葉・頭頂葉の低下(青)を認める.この所見はMoCAの成績と高い相関(R2 = 0.62)を示した.

1名で剖検が行われ,大脳白質におけるミクログリアの活性化が認めたが(図3),神経炎症の所見はなかった.以上より,入院を要する患者の亜急性期において,前頭・頭頂部の代謝低下を伴う認知機能障害を高頻度に認められ,リハビリテーションや社会経済において重要な意味を持つものと考えられた.
Brain, awab009(doi.org/10.1093/brain/awab009)

◆発症6カ月間における神経・精神疾患の発生率.
英国から,COVID-19患者の発症6カ月間における14の神経,精神疾患の発生率と相対リスクを推定することを目的とした後方視的研究が報告された.8100万人以上の患者が参加しているTriNetX電子カルテネットワークから得られたデータが使用されている.COVID-19の10歳以上の患者を主要コホートとし,2つの対照群にはインフルエンザ患者群と,同時期にインフルエンザを含むあらゆる呼吸器感染症と診断された患者群を設定した.COVID-19患者23万6379人のうち,6か月間に神経,精神疾患の診断を受けた推定発生率は33. 62%であり,12.84%の患者がこれらの診断を初めて受けた.ICU入院患者ではそれぞれ,46.42%,25.79%であった.疾患別には頭蓋内出血0.56%,虚血性脳卒中2.10%,パーキンソニズム0.11%,認知症0.67%,不安障害17.39%,精神障害1.40%であった(図4).ICU入院患者では,頭蓋内出血2.66%,虚血性脳卒中6.92%,パーキンソニズム0.26%,認知症1.74%,不安障害19.15%,精神障害が2.77%と高くなった.COVID-19患者群は,インフルエンザ患者群と比べて,ほとんどの疾患で頻度が高かった.またCOVID-19の重症度が高い患者ではハザード比が高かった.以上より,COVID-19感染後6カ月間では神経,精神疾患の罹患率が高いことが示された.重症患者ほどリスクは高いが,重症でなくても生じうることも示された.
Lancet Psychiatry. April 06, 2021(doi.org/10.1016/S2215-0366(21)00084-5)

◆COVID-19に関連する脳神経障害のメカニズム.
JAMA Psychiatry誌にCOVID-19に関連する脳神経障害のメカニズムについての総説が掲載された.分かりやすい図で,脳血管障害→神経伝達系の機能障害→血栓症→神経細胞損傷→精神・神経症状を示している(図5).A. SARS-CoV-2ウイルスは,ACE2受容体を介して,膜貫通型プロテアーゼセリン2(TMPRSS2)の働きで内皮細胞に侵入する.B. 炎症性サイトカインの上昇と,ミクログリアの活性化によるキヌレニン,キノリン酸,グルタミン酸の分泌が起こる.C. 凝固カスケードとvon Willebrand factorの上昇により,血栓症,つまり微小な脳虚血が起こる.D. 神経伝達物質の枯渇,グルタミン酸の増加による興奮毒性,低酸素性傷害により,神経細胞の機能障害や喪失が起こる.E. 精神神経症状は,病変となったブロドマン領域によって異なる.また治療介入には,サイトカインの拮抗薬(エタネルセプト,インフリキシマブ),NMDA受容体拮抗薬(ケタミン),TNF-αおよび抗炎症経路抑制薬(アスピリン,セレコキシブ),キヌレニン経路調節薬(ミノサイクリン)が含まれる可能性がある.
JAMA Psychiatry. March 26, 2021. (doi.org/10.1001/jamapsychiatry.2021.0500)