先週末は内科当番だった。現在もう一人の内科医と内科当番を組んでいるので、週末の当番(金曜~日曜)は通しで同じ人が当番になる。
金曜日の夜間に80歳代女性が急性腎盂腎炎で入院していた。当直は外部の病院の先生で、来るようになってから5年くらいは経つ。入院当日から翌日の指示(点滴)を出してくれるので、土曜日に患者さんを診に来た。
ちょうど患者さんが点滴を抜いてしまって血だらけになったところだった。穿刺したところから抜けば皮下出血でおさまるが、点滴ラインの途中を外されると、そのまま血液が外に流れるので危ない。
入院時に尿培養と血液培養2セットを提出してくれていた。血液培養2セットからグラム陰性桿菌が検出されていた。通常は大腸菌だろう。セフトリアキソン点滴静注で3日目の今日は解熱していた。
土曜日は外科医が日直で、急性腎盂腎炎からショックになった80歳代女性を自分が主治医で入院させていた。当直は皮膚科医で特に入院はなかった。
日曜日は消化器科医が日直で、新型コロナのPCR検査を受診した家族5人分を行っていた。家族の中でCOVID-19罹患者が出て、家族が濃厚接触者になった。コールセンターに連絡したところ、家族のPCR検査を病院で受けるようにという指示だったそうだ。
通常は週明けの行政検査(保健所)になるはずだが、家族が日曜に当院を受診していた。当院では迅速PCR検査が1回に2人分できるが、5人だと1時間以上かかる検査を連続3回したことになる。
その間、他のことはできないので、救急外来を止めている。この家族以外の受診が1人(家族が受診する前)だけだったのはそういう事情だった。
これまで休日にどうしてもPCR検査が必要な時は、県庁所在地で行っていた。感染管理ナースを通して保健所に報告してもらうことにした。
日曜日の当直は神経内科医で、月曜日の午前8時半に左片麻痺・構語障害の91歳男性が救急搬入されていた。ふだん専門以外の救急はことわると言っているが、実際は救急隊から「貴院かかりつけの患者」といわれたりして、とっている。今回は専門分野そのものだった。
朝起きてこないのに家族が気づいて、見にいくと麻痺と言語障害があった。発症時刻は就寝後のどこかとなる。心房細動で他院に通院していた(抗凝固薬の処方はなかったらしい)。
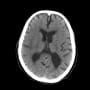
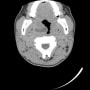
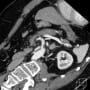
頭部CTでも皮髄の境界があいまいで、ぼんやりと範囲がわかるが、頭部MRI拡散強調画像ではっきり梗塞巣が描出された。
夜間休日の脳卒中は、救急隊が地域の基幹病院にまず直接連絡しているようだ。今回も連絡したが、発症時刻がはっきりしないことと(血栓溶解の適応外)、超高齢であることから、断られたそうだ。(脳神経の医師は当院1名、基幹病院7名)
脳委縮があり、生命には支障がないことと、急性期を過ぎても食事摂取できないと見込まれることから、当院向きの患者さんではある。
救急隊は病院で誰が日直・当直をしているか知っているらしい。どのくらい受け入れる能力(やる気?)があるか、わかっている。知らないところで、いろいろ言われているのだろう。