1月16日(木)は当直だった。午後10時過ぎに、咳と息苦しさを訴える70歳代後半の男性が救急搬入された。
市内の内科クリニックに高血圧症・心房細動で通院している。来週には心房細動のアブレーション治療のため、循環器センターのある病院に紹介となる予定だった。
1月10日に咳が続いてクリニックを受診して、鎮咳剤が処方された。咳が続いて、1月15日にも受診して喘息の吸入薬(ICS/LAMA/LABA)が処方されているという。発熱はなく、救急隊としても喘息発作のようなものと思ったらしい。
咳が出始めてからずっと発熱はなかったというが、呼吸器症状なので、新型コロナとインフルエンザの迅速検査を行った。結果は新型コロナ陽性だった。
酸素飽和度は94%(室内気)なので、普段よりは低下しているのだろうが、酸素吸入なしでもいける。その日は急性期病棟の入院ベットがなく、どうしてもの時は地域包括ケア病棟の大部屋なら1ベットだけあった。めまいで経過を見るくらいの患者さんでなければ入れられない。隔離する個室はまったくなかった。
患者さんは一人暮らしで、1月7日に4日間ほど遊びに来ていた孫が帰った後から、症状が出始めたそうだ。孫は感冒症状があった。そこからうつった可能性が高い。
聴診上は異常音はなかった。少なくとも喘息発作ではない。発症日からみると、すでに9日目になる。ウイルス期ではなく炎症期の入っているか。デキサメサゾン8mgを点滴静注して、翌日の午前中に来てもらうことにした。
翌日の1月17日に検査を行った。血液検査では白血球2900・CRP5.2とウイルス感染を示唆する結果だった。血清フェリチン・LDHの情報もあるが、Dダイマーは正常域だった。
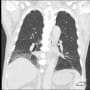
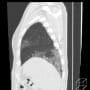
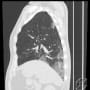
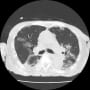
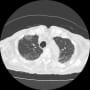
胸部CTではコロナらしい胸膜直下から広がるすりガラス陰影を認めた。両側にあるが、右側が目立ち左右差がある。右肺下葉の陰影は少し器質化している。新型コロナの初期に診られたウイルス性肺炎像だった。
前日のデキサメサゾン注で咳と息苦しさは軽減していた。なによりステロイドなので倦怠感はぐっと改善したそうだ。酸素飽和度は95%(室内気)。
その日も入院させる個室はなかった。食欲は良好なので、そのまま外来で治療することにした。デキサメサゾン8mgを点滴静注して、土日月と同量を内服とした。
デキサメサゾン8mg5日間の後は、そのままで10日間継続するか、漸減中止(8mg→4mg→2mg)か決めることにした。来週血液検査と胸部CTを再検する。
新型コロナのワクチンを接種していないのかと思ったが、無料だった時期は毎回接種したそうだ。典型的な新型コロナのウイルス性肺炎像は最近あまり見ない。ワクチン未接種者に多い傾向はあるが、人によるのだろう。