水曜日の外来に、前立腺癌で通院している83歳男性が泌尿器科から紹介されて受診した。
血清PSAは正常域で、前立腺癌はコントロールされている。2月から両下肢浮腫(顔も腫れている?)が出現して、胸部X線で両側胸水が(胸部単純X線としては)軽度に認めるようになった。
泌尿器科医がダイアート(アゾセミド)30mgを処方して経過をみていたが、改善がみられなかった。すぐに内科に回さなかったのは循環器科が2月で閉科となったという事情がある。
こういうのは内科に回していいんですか、と訊かれた。程度によるが、いったん診せてもらって、対応を決めます(当科で診るか、他院紹介とするか)と返答した。
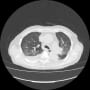
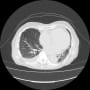
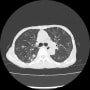
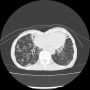
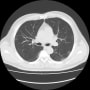
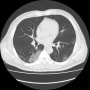
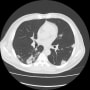
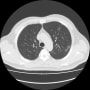
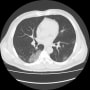
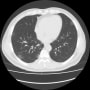
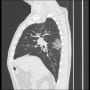
胸部CTで確認すると、両側胸水貯留と肺うっ血(水腫?)を認めた。バイタルは問題なく、酸素飽和度は95%(室内気)だった。
心電図ではⅠ°房室ブロックがあるが、正常洞調律で虚血性変化は認めない。心エコーを行うと(当院の生理検査の技師さんは優秀)、EFは68%と良好で左室の動きは悪くない。弁膜症としてはMRとTRがあり、右室系が拡張して目立つ。
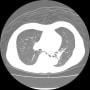
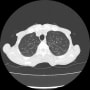
2019年に胸部CTが撮影されていて(発熱があり肺炎検索)、両側肺野に気腫性変化を認める。現在も1日20本喫煙していた。慢性閉塞性肺疾患(肺気腫)だった。
他に心不全の原因はないので、肺性心ということなのか。患者さんは横臥しても特に呼吸苦はないそうだ。地域の基幹病院循環器内科に紹介することにした。
翌日に予約をとりたかったが、その日はいっぱいで翌々日の予約になった。受診までの分として、フロセミド40mg/日を3日分処方した。心不全をずいぶん泌尿器科外来でひっぱったものだ。