がんの予防や治療における漢方治療の存在意義を考察しています。がん治療に役立つ情報も紹介しています。
「漢方がん治療」を考える
873)終末期の抗がん剤治療を後悔する遺族は多い
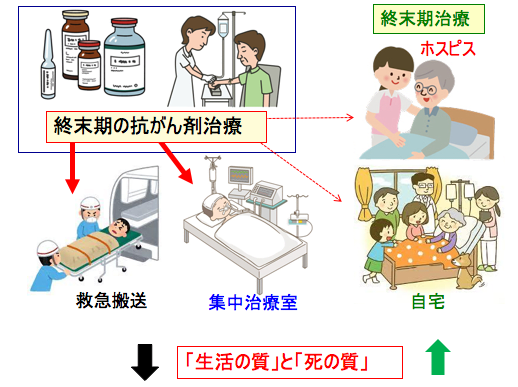
図:終末期(死亡2〜6か月前)に抗がん剤治療を受けると、救急外来受診や集中治療室入院を受ける頻度が増える。ホスピスケアを受ける機会を失い、自宅など患者が望んだ場所で死亡する割合が少なくなる。終末期の抗がん剤治療は「生活の質」と「死の質」の両方を低下させる。このような結果に、終末期に抗がん剤治療を受ける決断をしたことを後悔する遺族は多い。
873)終末期の抗がん剤治療を後悔する遺族は多い
【抗がん剤治療の止め時が分らないがん患者が増えている】
Tさん(64歳、男性)は人間ドックで肺がんが発見されました。精密検査の結果、肝臓や骨(脊椎など)に複数の転移が認められたため、抗がん剤しか治療法は無い状況でした。
最初の治療はカルボプラチンとパクリタキセルの2種類の抗がん剤を週に1回投与する方法で、6回の投与を受けましたが腫瘍の増大が認められたため、無効という判断になりました。
2次治療(セカンドライン)として免疫チェックポイント阻害剤のニボルマブ(商品名オプジーボ)を受けましたが、これも効果は認められませんでした。その後も別の抗がん剤を使った治療が行われましたが、いずれも効果が得られませんでした。
抗がん剤治療中に、体重は65kgから56kgまで減少し、食欲や体力が低下し、強い倦怠感を感じるようになりました。主治医は4次治療が無効に終わった段階で、体重減少や体力低下が強いので、抗がん剤治療を中止して緩和ケアへの移行を提案しました。しかし、患者本人や家族はがんに対する治療の終了を受け入れられずに、もう1回抗がん剤を試してほしいと依頼しました。そして、最後の抗がん剤投与を受けた1週間後に亡くなりました。
このようながん患者の例はそれほど珍しくはありません。最近はむしろ増えています。最近は新しい抗がん剤が増えたこともあって、4次治療以上の抗がん剤治療が多く行われています。
例えば、肺がんに関しては保険で使える抗がん剤は10種類以上あります。分子標的薬や免疫チェクポイント阻害剤を含めれば30種類以上あります。どれが効くかはやってみないと分らないという理由で、次から次へと種類を変えて抗がん剤治療が延々と行われることもあります。しかし、4次治療以上の抗がん剤治療に延命効果があるという証拠は無く、死を早めている可能性も指摘されています。
【終末期の抗がん剤治療が増えている】
末期がん患者に対する緩和目的での化学療法(緩和的化学療法)の実施が増えています。特に、死が迫った終末期のがん患者にも抗がん剤治療が行われている実態が明らかになっています。
例えば、米国からの報告では、転移のある進行がん患者の15%以上が、死亡する2週間前以内に抗がん剤治療を受けていることが示されています。
Trends in the aggressiveness of cancer care near the end of life.(終末期のがん治療の積極性の傾向) J Clin Oncol. 2004 Jan 15;22(2):315-21.
この報告では、1993年から1996年の間に肺がん、乳がん、結腸直腸がん、その他の消化器がんを診断されて1年以内に亡くなった65歳以上の28,777人を解析しています。
抗がん剤治療を受けたのは1993年の27.9%から1996年の29.5%に増えています。死亡する2週間前以内に抗がん剤治療を受けていたのは1993年の13.8%から1996年の18.5%に増えています。
ホスピスケアが受け易い環境が整っているほど、終末期の侵襲的治療は減ることが示されています。この論文の結論は「がん患者の終末期治療は侵襲性がますます増えている」となっています。末期がん患者の終末期ケアが穏やかなものでなく、患者に対して侵襲的(攻撃的)な状況が増えているという意味です。
イタリアの研究では、進行がん患者の23%が死亡する30日以内に抗がん剤治療を受けているという報告があります。
Cancer chemotherapy near the end of life: the time has come to set guidelines for its appropriate use.(終末期に近づいたがん化学療法:適切な使用のためのガイドラインを策定する時期が来た) Tumori. 2007 Sep-Oct;93(5):417-22.
この研究はイタリアのボローニャ大学病院の腫瘍部門あるいはボローニャのがん患者在宅ホスピスで亡くなった進行がん患者793例を対象に解析しています。このうち445人(56.1%)が1サイクル以上の抗がん剤治療を受けています。
最後の抗がん剤投与から死亡するまでの期間の中央値は71日(1〜1913日)で、101人(22.7%)は死亡する30日以内に抗がん剤治療を受けていました。この論文では、余命が短い進行がん患者の化学療法の適切な使用に関するガイドラインを作成することが緊急に必要であることを提言しています。
【抗がん剤が増えた事が終末期の抗がん剤治療を増やしている】
肺がん患者の43%が死亡する30日前以降に抗がん剤治療を受けており、20%の患者は死亡する14日前以降に抗がん剤治療を受けていたという結果が米国から報告されています。
Chemotherapy given near the end of life by community oncologists for advanced non-small cell lung cancer.(進行性非小細胞肺がんに対して、地域の腫瘍専門医によって終末期近くに施される化学療法。) Oncologist. 2006 Nov-Dec;11(10):1095-9.
この報告では、56%の患者はセカンドライン(2次治療)の抗がん剤治療を受け、26%の患者はサードライン(3次治療)の抗がん剤治療を受け、10%の患者がフォースライン(4次治療)の抗がん剤治療を受け、5%の患者はフィフスライン(5次治療)あるいはそれ以上の抗がん剤治療を受けていました。新規の化学療法剤の入手可能性が、進行した非小細胞肺がん患者の化学療法を受けている期間の増加を引き起こしているとこの論文の著者は考察しています。
がん治療で初めて行う抗がん剤による治療を1次治療(ファーストライン治療)と呼びます。1次治療の効果が認められなくなった場合には別の種類の抗がん剤で治療を行い、この治療を2次治療(セカンドライン治療)と呼びます。同様に、2次治療の次に行う治療を3次治療(サードライン治療)と言います。
新しい抗がん剤が使えるようになると、4次治療(フォースライン)や5次治療(フィフスライン)や、さらにそれ以上の治療が行われるようになります。その結果、抗がん剤治療を受けている期間が、近年益々増える傾向にあることが明らかになっています。
つまり、死ぬ間際まで抗がん剤治療を受けている人が増えているのは、新規の抗がん剤が増えてきたためです。新しい抗がん剤が臨床的に意味のある延命効果を発揮するものであれば、抗がん剤治療を死亡する直前まで受ける合理性はあるかもしれません。しかし、新しく承認された抗がん剤治療の多くは、延命効果も生活の質を改善する効果も高くないことが明らかになっています。効果の乏しい抗がん剤治療のやり過ぎが、患者の寿命を縮めている可能性は高いと言えます。
【多くの抗がん剤に心臓毒性が認められている】
抗がん剤の副作用として、白血球や血小板が減少する骨髄抑制と、吐き気や下痢などの消化管毒性がよく知られています。心臓、肝臓、腎臓、肺、神経系などの臓器にも障害をきたします。
多くの抗がん剤は心臓に対する毒性を示します。がん治療が心血管系に及ぼす影響は多岐にわたり、心機能障害・心不全、冠動脈疾患、心臓弁膜症、不整脈、高血圧症、血栓塞栓症、末梢動脈疾患、肺高血圧症など、ほぼ全ての循環器疾患の発症あるいは悪化要因となります。
心臓毒性を示す抗がん剤としては、ドキソルビシンなどのアントラサイクリン系抗がん剤、シクロホスファミド、5-フルオロウラシル、パクリタキセル、ハーセプチンなど多くあります。細胞毒性の強い通常の抗がん剤に比べて、分子標的薬や免疫チェックポイント阻害薬は心臓毒性が少ないと思われていました。しかし、このような新薬でも心臓への副作用が発症することが明らかになりました。
HER2受容体を特異的に阻害する抗体薬であるトラスツズマブ(ハーセプチン)の出現は、増殖性が強く難治性であったHER2陽性乳がんの予後を著明に改善しました。しかし、HER2受容体が心筋細胞にも存在しているため、投与前には予想されていなかった心不全が重大な副作用として明らかになりました。
オプジーボなどの免疫チェックポイント阻害薬は多くのがん種で標準治療となりつつありますが、副作用として免疫関連有害事象がさまざまな臓器で報告され、頻度は低いものの劇症型心筋炎による死亡例の報告もあります。
多くの抗がん剤で心臓に対する副作用が問題になっています。抗がん剤治療は心血管系にダメージを与えて、心不全や心筋症や血栓症を増やすので、抗がん剤治療中の突然死の原因になります。
【末期がんの抗がん剤治療は苦しむだけで延命効果はない】
体力や抵抗力の低下している時に抗がん剤治療を行なうことは、すでに低下している免疫力や体力に壊滅的なダメージを与え、生命力そのものを低下させ、死を早める結果にもなります。抗がん剤投与によって免疫力や生体防御力が低下すると細菌やウイルスに感染しやすくなり、ますます全身状態が悪化して死を早めます。
西洋医学のがん治療には、体力や抵抗力を高めて延命する視点は乏しいと言わざるを得ません。抗がん剤治療に代表されるように、病気の原因を取り除くためには体の抵抗力や治癒力を犠牲にしても構わないという考え方をしがちです。「がんは小さくなったが、患者も亡くなった」ということがしばしば起こっています。
進行がんでも化学療法を使用する医者の言い分として、がんを少しでも縮小させることは延命につながり、痛みなどの症状を抑えることができると述べています。しかし、末期がんの状態で抗がん剤治療を受けると、苦しむだけで延命効果は無いことが多くの臨床研究で明らかになっています。
末期がんで緩和の目的で抗がん剤治療を受けるとどうなるかという研究結果が米国から報告されています。この研究は米国の8カ所の腫瘍クリニックで治療を受けた386例の末期がん患者の解析です。
Associations between palliative chemotherapy and adult cancer patients' end of life care and place of death: prospective cohort study.(緩和化学療法と成人がん患者の終末期ケアおよび死亡場所との関連性:前向きコホート研究) BMJ. 2014 Mar 4; 348: g1219.
216例(56%)が緩和の目的で抗がん剤治療を受けていました。集中治療室(ICU)で亡くなった割合は、抗がん剤治療を受けなかった群が2%で、抗がん剤治療を受けた群では11%でした。死亡時に心肺蘇生や人工呼吸器装着を受けたのは、抗がん剤治療を受けなかった群が2%で、抗がん剤治療を受けた群では14%でした。
自宅で亡くなった割合は、抗がん剤治療を受けなかった群が66%で、抗がん剤治療を受けた群では47%でした。ホスピスなど自分が希望した場所で亡くなった割合は、抗がん剤治療を受けなかった群が80%で、抗がん剤治療を受けた群では65%でした。両群に生存期間の差は認めませんでした。
この研究の結果は、余命数ヶ月の末期がん患者に抗がん剤治療を行うと、「延命効果はなく、生活の質が低下し、自宅やホスピスで亡くなる率が低下し、ICU(集中治療室)で亡くなる率が高くなり、最後に心肺蘇生や人工呼吸器装着をされてしまう」ということを示しています。(表)

表:末期がん患者386例中216例(56%)は,研究登録時(中央値:死亡前4.0ヶ月)に緩和的化学療法を受けていた。終末期に化学療法を受けた患者は、受けなかった患者よりも、集中治療室(ICU)で亡くなる可能性が高く(11% vs 2%)、死亡時に心肺蘇生や人工呼吸器の装着を受けることが多かった(14% vs 2%)。緩和的化学療法を受けた患者は自宅で看取られる率が低く(47% vs 66%)、ホスピスなど自分が希望した場所で亡くなる可能性が低かった(65% vs 80%)。しかし、生存期間には差は無かった。(出典: BMJ. 2014 Mar 4;348:g1219.)
【終末期近くの抗がん剤治療は死を早める】
様々ながんに対する終末期近くの化学療法の使用が増加しており、これは、緩和ケアへのアクセスの遅延と、終末期医療の侵襲性の増加の原因となっています。しかも、生存には何の利益もないことが指摘されていますが、むしろ終末期の抗がん剤治療が死を早めることが報告されています。
転移性非小細胞肺がんに対する終末期に行われる緩和的全身療法と生存期間との関係が、カナダのケベック州のラヴァル大学 (Université Laval)から報告されています。2014年11月1日から 2016年10月31日までの間に1 ライン以上の緩和全身抗がん療法を受け、死亡した転移性非小細胞肺がん患者 90 人を対象にした後ろ向き(レトロスペクティブ)研究です。
Palliative Systemic Therapy Given near the End of Life for Metastatic Non-Small Cell Lung Cancer.(転移性非小細胞肺がんに対して、終末期近くに施される緩和的全身療法) Curr Oncol. 2022 Feb 23;29(3):1316-1325.
患者の 22% が死亡までの30 日以内に緩和的抗がん剤治療を受けていました。コホート全体で、最後の治療から死亡までの平均期間は94日で、中央値は57日でした。終末期近くの緩和的抗がん剤治療の使用は、緩和ケアへのアクセスを減少し、病院で死亡する率を上昇し、生存期間は短縮しました (中央値:4.0ヶ月対 9.0ヶ月)。
転移のある進行した非小細胞肺がんの治療において、終末期(死亡する30日以内)に抗がん剤治療を受けない群の生存期間中央値は9.0ヶ月であるのに対して、終末期に抗がん剤治療を受けた群の生存期間中央値は4.0ヶ月ということです。
つまり、終末期近くの抗がん剤治療は死亡を早めるという結果です。死ぬ間際まで抗がん剤治療を受けると、抗がん剤治療を受けなかった人より5ヶ月も早く死亡するということです。(図)

図:転移のある非小細胞肺がん患者において、終末期(死亡する30日以内)に抗がん剤治療を受けた患者の生存期間の中央値は4ヶ月であるのに対して(①)、終末期に抗がん剤治療を受けていない患者の生存期間中央値は9ヶ月であった(②)。終末期近くの緩和的抗がん剤治療の使用は、緩和ケアへのアクセスを減少し、病院で死亡する率を上昇した(③)。終末期に抗がん剤治療を受けていない患者は緩和ケアを早期から受け、ホスピスや自宅で亡くなることが多い(④)。終末期の抗がん剤治療は緩和ケアへのアクセスに悪影響を及ぼし、院内死亡率が高くなり、生存期間も短縮する。(出典:Curr Oncol. 2022 Mar; 29(3): 1316–1325.)
【終末期の抗がん剤治療はホスピスケアの機会を失う】
がんの薬物療法の進歩にしたがって,終末期に近い時期にも抗がん剤治療が実施されることがあります。多くの患者や家族が、とことん治療してほしいと主治医に要望することも多いようです。患者やその家族の心理は常にがん治療に期待しています。しかし、がん治療は「あきらめないで、とことんやる」と最悪の結果になることが多いようです。
進行がんに対して無理な手術が悲惨な結末に終わることは多くの例で明らかになっています。患者や家族は治療しないことに耐えられず、無駄な治療も受け入れがちです。しかし、それが死を早めている場合も多いのです。
将来的に抗がん剤治療が進歩すれば終末期でもメリットがあるようになるかもしれません。しかし少なくとも現時点の抗がん剤治療では、「終末期に抗がん剤治療を受けると、苦しむだけで延命効果は無い」と断定できます。
余命数ヶ月の末期がん患者に抗がん剤治療を行うと悲惨な最後を迎えるという研究結果は多くの国から報告されています。たとえば、緩和的化学療法が終末期ケアをより侵襲的なものにし、ホスピス・サービスの使用を減らすことが台湾から報告されています。
Palliative Chemotherapy Affects Aggressiveness of End-of-Life Care.(緩和化学療法は終末期ケアの積極性に影響を与える) Oncologist. 2016 Jun;21(6):771-7.
この研究では、台湾国民健康保険データベースを用いて、2009年1月1日から2011年12月31日に緩和化学療法を受けた転移性がん患者49,920人を対象に解析しています。
その結果、1回以上の救急外来受診、1回以上の集中治療室入院、および気管内挿管は、緩和的化学療法を受けた患者で有意に多かったという結果が得られています。また、緩和的化学療法を受けていない患者は、死亡するまでの6ヶ月間でより多くのホスピスケアを受けていました。つまり、終末期の緩和的化学療法は通常のホスピスケアから患者を遠ざける原因となっているということです。
この研究では、侵襲的な終末期ケアの指標として死亡する前の1ヶ月間で1回以上の救急外来受診、1回以上の入院、14日間以上の入院、集中治療室での治療、病院での死亡、心肺蘇生、気管内挿管などを使っています。
終末期(死亡2〜6か月前)に緩和化学療法を受けると、辛い終末期ケアになり、ホスピスで穏やかに息を引き取る機会を失う可能性が高くなることを示しています。本来、終末期ケアは、ホスピスや自宅などで穏やかに死を迎えることが重要です。しかし、終末期に緩和目的で化学療法を受けると、トラブルの多い侵襲的な終末期医療になって、悲惨な最後を遂げるということです。

図:終末期(死亡2〜6か月前)に緩和的化学療法を受けると、化学療法を受けなかった場合に比べて、1回以上の救急外来受診(p <.001)、1回以上の集中治療室入院 (P <.001)、および気管内挿管(p = .02)が有意に多かった。
【抗がん剤治療の副作用は年々増強している】
悪性腫瘍に対する化学療法の有効性は、A)治癒が期待できる、B)延命が期待できる、C)症状緩和が期待できる、D)効果が少ない、というように分けることができます。
A群の治癒が期待できるがんとして、急性骨髄性白血病、急性リンパ性白血病、ホジキン病、非ホジキンリンパ腫(中・高悪性度)、胚細胞腫瘍、絨毛がんがあります。
B群の延命が期待できるがんとして、乳がん、卵巣がん、小細胞肺がん、大腸がん、膀胱がん、骨肉腫、多発性骨髄腫、非ホジキンリンパ腫(低悪性度)、慢性骨髄性白血病があります。
このA群とB群に対しては、適応があれば抗がん剤治療を受けるメリットはあると言えます。治癒あるいは延命が期待できるがんに、抗がん剤治療を全く否定する意見は間違いです。しかし、抗がん剤が効く可能性が高いがんでも、抗がん剤治療を拒否する患者さんは多くいます。その最大の理由は副作用に対する恐怖です。
抗がん剤治療では、がん組織の縮小効果を高めるためには副作用が強くなっても仕方ないと考えています。患者さんが死なない範囲で、がん細胞に最大限のダメージを与えるのが、がん治療として最も効果があると考えています。
そのため、より抗がん作用(がん縮小効果)の強い薬剤の開発や、複数の抗がん剤を組み合わせるプロトコールが行われています。がん縮小効果を高めるために、抗がん剤治療の攻撃力を高める方向で年々エスカレートしているように思います。副作用が強くても、延命効果があれば治療法として認められます。
抗がん剤が少なかった頃は数ヶ月で効かなくなって治療が終了していたのが、現在では効かなくなれば他の抗がん剤に切り替え、使える抗がん剤が増えたため数年間にわたって治療が継続され、副作用で苦しむ人が増えるという結果になります。
抗がん剤による末梢神経障害によるしびれや痛みに苦しんでいる患者の数は以前に比べて増えています。しかし、有効な予防法も治療法もありません。末梢神経障害は命に関わらないので、我慢すれば良いと多くの医師は考えています。生活の質より、がん細胞を攻撃することを優先するのが標準治療の基本になっています。
抗がん剤治療を経験した人が、再発などで再度抗がん剤治療を提案されたとき、以前の副作用の苦痛があまりに強かったので、抗がん剤だけは受けたくないという患者が増えています。抗がん剤治療を経験した患者の多くが、「あの副作用は二度と経験したくない」と思うほどつらいようです。副作用や後遺症で、抗がん剤治療を受けたことを後悔しているがん患者も増えています。
【日本は無駄な抗がん剤治療をやりすぎる】
「無駄な抗がん剤治療が行われている」という指摘も多くあります。特に、効果の薄い末期がんに対する抗がん剤のやり過ぎが指摘されています。
小野寺時男先生の『がんのウソと真実:医者が言いたくて、言えなかったこと』(中央公論新社、2007年)に、「抗がん剤治療をやりすぎる」ということに関して以下のように記述されています。
『日本では高度進行がん、とくに抗がん剤の効きにくいがんに対しても、抗がん剤療法が行われる傾向があります。当然ながら効果は得られにくいのですが、それでもやめるのではなく、次々と種類を替えて投与され続けるケースがかなり多いのです。衰弱していても、最後に「これでもか」とばかり、副作用の強いものが投与されています。その結果、心身ともにズタズタになってホスピス科に来る人が非常に多いのです。ホスピスの仕事に携わって、改めて驚かされることの一つは、末期がんに対する抗がん剤治療のやりすぎでした。自宅療養している人で、死亡する寸前まで抗がん剤治療のため通院している人も多いのです。』(p.28)
抗がん剤治療をやりすぎる理由として、『医師の方に「どれか効いてくれないか」と、諦めないで最後まで続けるクセがついた』、『何もしないと患者が医師に見はなされたと思うから』、『患者が効果を期待しすぎている』などを列挙しています(同書:p.29)
そして、『いずれにせよ、高度進行がんに対する抗がん剤治療のやりすぎは、短い余命をそのために苦しみながらすごさせる、という悲惨な結果を招いている場合が、少なくありません。』と述べています。
【医師が最善を尽くすと最悪の結果になることもある】
「がんが進行しているけど最善を尽くす」という方針が、外科手術でも抗がん剤治療でも最悪の結果になることは数多く経験されます。「どんな進行がんでも、絶対にあきらめないで手術に挑戦」する外科医は「がんの名医」や「神の手」などと患者から高く評価されています。しかし、進行がんに対して無理な手術が悲惨な結末に終わることは多くの例で明らかになっています。
「医師としてやれるだけのことをやる」という使命感から挑戦しているのかもしれませんが、患者のメリットになっていなければ意味がありません。手術技術には優れているが、がんの生物学を理解していない「がんの名医」が多いように思います。無理な手術をすれば、外科医は達成感を得られますが、多くの場合、患者は苦しんで早く亡くなります。
患者本人や家族はとことん治療してほしいと思っています。「がんは治療しないと進行して死ぬ」という思い込みから、治療しないことに耐えられず、無駄な治療も受け入れがちです。それが死を早めている場合も多いことに早く気づくべきです。
【終末期の抗がん剤治療を後悔している遺族は多い】
がん患者における生存期間における「生活の質」と同時に、終末期における「死の質」も重要です。死の質を向上させるためには、患者が最後に安らかに尊厳を持って死ぬことができるように、死に備える必要があります。これが十分に達成できなければ遺族は後悔することになります。
余命数ヶ月の末期がん患者に抗がん剤治療を行うと、「延命効果はなく、生活の質が低下し、自宅やホスピスで亡くなる率が低下し、ICU(集中治療室)で亡くなる率が高くなり、最後に心肺蘇生や人工呼吸器装着をされてしまう」ということを多くの研究が示しています。このような状況では、「最後に安らかに尊厳をもって死ぬ」ことはできません。その結果、終末期に抗がん剤治療を行なったことを後悔する遺族が多いことが明らかになっています。
がん患者における終末期治療の積極性と、死別した介護者(遺族)のメンタルヘルスへの影響を検討した報告があります。
Aggressiveness of Care at the End-of-Life in Cancer Patients and Its Association With Psychosocial Functioning in Bereaved Caregivers.(がん患者における終末期治療の積極性と、死別した介護者の心理社会的機能との関連)Front Oncol. 2021 Jun 4;11:673147.
【要旨】
背景: 終末期における進行がん患者に対する集中的な抗がん治療は、積極的な治療 (aggressiveness of care:AOC) として認識されており、過去数十年にわたって増加している。この研究は、1) 中央ヨーロッパにおける積極的な治療(AOC)の頻度を測定すること、2) 故人が積極的な治療(AOC)を経験したかどうかに応じて、遺族の介護者のメンタルヘルス転帰の違いを調査することを目的とした。
材料と方法: ドイツにある大規模な三次総合がん治療センターで横断研究を実施した。遺族の介護者は、(a) 亡くなったがん患者の死亡する前の1か月以内の治療、および(b) 彼ら自身の精神的健康状態、すなわち決断の後悔、複雑な悲しみ、憂鬱、不安についての情報を提供した。終末期に積極的な治療(AOC)を受けた患者の介護者(遺族)と、AOCを受けなかった患者の介護者の間でのメンタルヘルスにおける差異が多変量分散分析で分析された。
結果: 死亡したがん患者の遺族介護者298人を登録した。積極的な治療(AOC)は全患者の 30.9% で行われていた。死亡するまでの最後の1カ月間に、全患者の20.0%が新たな化学療法を開始し、13.8%がICU(集中治療室)での治療を受けた。私たちは、積極的な治療(AOC)を受けた後に死別した介護者と、AOCを受けずに死別した介護者の間でメンタルヘルスの転帰に違いがあることを発見した。
積極的な治療(AOC)を受けた後に死別した介護者は、AOCを受けずに死別した介護者と比較して、決定を後悔することが有意に多かった(Cohen's d = 0.49, 95% 信頼区間;0.23〜0.76]).
結論: 終末期におけるがん患者に対する積極的がん治療はヨーロッパの医療現場で頻繁に発生しており、遺族の介護者のメンタルヘルスの悪化と関連している。
積極的な治療を受けた後に死別した介護者は、積極的治療を受けずに死別した介護者と比較して、治療内容の決断を後悔することが有意に多かったという結果です。終末期におけるがん患者に対する積極的がん治療は、その治療を受けると選択した遺族のメンタルヘルスを悪化させているという結論です。
一般に、ホスピス滞在が長いほど、患者の生活の質と死の質が向上します。終末期における抗がん剤治療は、患者の生活の質と死の質を低下させるだけでなく、遺族も後悔し苦しんでいるということです。
新刊紹介

抗がん剤治療が失敗する理由を解説し、その原因に対処する補完医療についても解説しています。さらに、抗がん剤治療の止め時を適切に判断し、終末期における「生活の質」と「死の質」の両方を良くすることの大切さを解説しました。死を早める可能性もある「無駄な抗がん剤治療」を避けるためには、医師の言いなりにならずに、患者自身が正しい知識を得て、もっと考える必要があると思います。
| « 872)抗がん剤... | 874)抗がん剤... » |