講座 急性冠症候群の診断と治療
名古屋大学大学院医学系研究科 救急・集中治療医学分野
教授 松田直之
はじめに
急性冠症候群は,冠動脈粥腫破綻と血栓形成を特徴とし,冠動脈の走行に一致した心筋虚血を生じる病態です。突然に発症した新しい胸痛,痛いところを明確に指すことのできない胸痛,胸の重たさ,また心窩部痛や歯痛などの随伴に注意します。自覚症状に加えて,トロポニンTなどの心筋バイオマーカーや心電図により,不安定狭心症,ST上昇型急性心筋梗塞(ST elevation myocardial infarction:STEMI),非ST上昇型急性心筋梗塞(non-ST elevation myocardial infarction:NSTEMI)に分類しています1)。急性冠症候群の診断と治療には,ガイドライン1, 2)があります。また,心筋梗塞の国際定義は,2018年に第4回目の改定があり,急性心筋梗塞は2019年の段階で5つのタイプに分類されています2)(表1)。急性心筋梗塞を疑う場合,緊急性の高い病態として診断と治療を同時に進めます(図1,表1,表2)。本稿では,この診断と治療について説明します。
急性冠症候群の診断
(1)問診の重症性
急性冠症候群の診断において,会話ができる状態では,問診はとても重要です。しかし,診断と治療を同時に進めていることに注意し,問診だけに体を止めてはいけません。
急性心筋梗塞の超急性期でST上昇を示す例は,約50%です。約10%は正常の心電図であることのも注意しましょう3, 4)。症状としては前胸部に強い不快感や絞扼感を自覚することが多いですが,顎,頸部,肩,心窩部,背部,腕へ違和感が放散する場合や,これらの部位にだけに違和感が限局する場合にも注意が必要です。また,胸部絞扼感ではなく,ズキズキ,ヒリヒリした感じ,刺されたような感じなどの痛みの伝え方が異なる場合もありまる。このような症状は,高齢者や糖尿病患者さん,末梢神経障害のある患者さんなどで異なることにも注意します。
問診では,そのような胸部不快感や随伴症状,息切れなどの前駆症状の有無を確認します。そして,冠危険因子として,①高脂血症,②高血圧,③糖尿病,③慢性腎臓病,④肥満,⑤喫煙歴,⑥職業ストレス,⑦家族歴などに注意します3, 4)。私などが専門としている救急科領域および集中治療領域では,院外発症だけではなく,一般外来や病棟などのでの院内での急性発症にも注意しています。
(2)心電図変化
急性心筋梗塞を疑う場合,直ちに,12誘導心電図検査を行います(表3)。これは,一般の救急外来(emergency room:ER)ではルーテン化されていると思います。胸痛ではすぐに心電図,その初回の心電図でST変化を診断できない場合において,しかし急性心筋梗塞が強く疑われる場合には5~10 分毎に12 誘導心電図を記録するように指導しています。
その心筋梗塞超急性期では,T波は尖鋭化・増高(hyperacute T)となることがあります。冠動脈の閉塞により,心内膜から心外膜まで貫通性に心筋虚血を生じた場合には,心臓の虚血流域のST上昇,そして対側の誘導にST低下(reciprocol change)が生じます。ST上昇型心筋梗塞(ST-segment–elevation myocardial infarction :STEMI)と診断した場合には,経皮的冠動脈インターベンション(percutaneous coronary intervention:PCI)が必要となります。PCIを選択した場合には,私たちの初期評価から30分以内にカテーテル検査へ,90 分以内のバルーン拡張とステント留置が目標とされています5)。救急領域に勤務する医師やコメディカルの皆さんの即時対応と循環器領域の医師の連携となります。
ST上昇の基準です。心電図のSTではでは,QRS-ST junction(Jポイント)から横軸0.04秒後(1 mm)の基線から,縦軸の高さが1 mm(0.1mV)以上上昇した状態に注意します。隣接した2つ以上の誘導で1mm以上のST上昇がある場合,典型的なSTEMIとなります。しかし,この条件ではV2,V3で偽陽性が起こりやすいことが知られています。V2とV3では2 mm以上の上昇を基準としたり,40歳以下では2.5 mmの上昇を基準とすることで診断感度が高まります。
また,心筋梗塞のST上昇での注意事項としては,下壁梗塞と後壁梗塞があります。Ⅱ,Ⅲ,aVFのST上昇を伴う急性下壁梗塞では,右側胸部誘導(V4R)を記録し,右室梗塞の合併を評価します。V4Rで1 mm(0.1mV)以上のST上昇がある場合には右室梗塞の可能性があり,この場合,亜硝酸薬,ニトログリセリンなど血管拡張薬は顕著な血圧低下をきたす危険性があることを知っておきましょう。
さらに,後壁梗塞では後壁のST上昇の対側性変化としてV1~V4 誘導のST低下だけを認めることがあり,背側部誘導(V7~V9誘導)の評価を加える場合があります。
その上で,ST低下は,低下領域の相対的虚血(demand ischemia)を考えます。貧血,肺機能低下,運動,頻脈などの酸素供給低下や酸素需要増大に伴い,心臓の酸素需給バランスが低下した領域でSTが低下します。ST低下領域には安定プラークなどの冠動脈有意狭窄が存在する可能性があり,労作時胸痛が生じる安定狭心症が隠れているかもしれません。このように,ST低下に対しては,酸素需給バランスが乱れる理由,つまり原因の探索が大切です。しかし,落ち着いていますので,緊急に冠動脈カテーテル検査を行うものではありません。心電図については,以前のものとの比較などを行い,ST上昇時と同様に時系列で心電図を比較して診断に役立てるようにしてください。
(3)聴診:Ⅲ音,収縮性雑音
聴診にあたっては,III音の有無を確認するようにします。Ⅲ音は,心臓の拡張早期に心室への急速充満の時期に注意して確認します。このため,Ⅲ音は心尖部で聴取しやすいです。左心房から左心室へ流入する血流が心室壁で急に阻止されるとIII音は発生し,Ⅰ,Ⅱ,Ⅲ音が連続して聴取できると「馬の駆け足の音」に似るので奔馬調(gallop rhythm:ギャロップリズム)と呼ばれています。III音の有無は,このように重症左室不全の所見ですし,心不全の重症度と予後予測のKillip分類(表4)にも用いています。
また,心音において,収縮期雑音では左室拡大,僧帽弁逆流,心室中隔穿孔の合併を考えます。僧帽弁逆流は心尖部を最強点とし,振戦(thrill:スリル)を伴う全収縮期雑音となります。心室中隔穿孔による心雑音は,第4肋間胸骨左縁で最強点となりやすいです。心膜摩擦音は,梗塞範囲の大きい貫壁性心筋梗塞で,発症後2~3 日の吸気時に聴取されやすいものです。
(4)心エコー検査
心エコーで,直ちに心室壁運動異常,asynergy(非同期:壁が厚くならない・心尖部方向に引っ張られない)の有無を評価します。胸痛の患者さんでは,12誘導心電図,心エコー,血液生化学検査(心筋逸脱酵素を含む)を評価セットとします。12誘導心電図でST上昇を認める場合は,ST上昇で示される領域がasynergy部位と一致するかどうかを評価します。
そして,次に,弁の機能を評価する。急性心筋梗塞に,弁の機能不全を合併し,心不全が進行する危険性もあります。また,大動脈バルーンパンピング(intraaorta balloon pumping:IABP)は,高度大動脈弁閉鎖不全症では禁忌です。大動脈弁閉鎖不全症や大動脈弁輪部の拡大を認める場合は,頸動脈や腹部大動脈を評価し,解離腔の有無も評価します。大動脈弁狭窄症や右室梗塞では,亜硝酸薬などの血管拡張薬は体血管抵抗を減少させる危険性があるので,過度の血圧低下をきたすことに注意しなければなりません。大動脈弁狭窄症などの可能性を事前に評価して知っておくことが血管拡張薬の併用において重要なポイントとなります。
また,急性心筋梗塞に合併した弁膜症の重症度の評価や,心房細動における左房内血栓の評価に経食道エコー(transesophageal echocardiography:TEE)が有効です6)。TEEは,胸壁からの心エコー図法より左心房や左心耳の血栓の評価に優れています。
(5)心筋バイオマーカー
梗塞サイズの定量化には,一般にクレアチンキナーゼ(CK)とCK-MB,そして心筋特異性が高い心筋トロポニンIやトロポニンTを用いています。高感度トロポニン検査は,STEMIの早期診断には有用なのですが,梗塞サイズの推定に有用であるというエビデンスはこれからです7)。発症からの経過時間別にみた心筋バイオマーカーの診断精度の概要は表5を参考としてください。
急性冠症候群の治療
(1)気道確保について
初期治療では,鎮痛・鎮静,気道管理を含めた酸素投与および全身管理となります(図2)。このため,救急外来があることや,救急専門医がいることで,診断と治療がスムーズに行われると思います。鎮痛・鎮静に対しては,塩酸モルヒネを0.08-0.1mg/kgを静注しています。ニコランジルやモルヒネの心筋保護作用(ミトコンドリア保護作用)なども勉強されると良いでしょう。
特徴となる肺うっ血では,私はジャクソンリース回路を適切に使うことができるかどうかを指導しています。アンビューマスクでは,自発呼吸を用手的に補助しにくい特徴があります。ジャクソンリース回路を適切に使用することで,肺うっ血による低酸素からの心停止を回避する可能性があります。ジャクソンリース回路を用いて,用手的に末梢気道を開存させる方法としてIPPV(intermittent positive pressure ventilation)やCPAP(continuous positive airway pressure)を行うことができます。状態の安定化に合わせて,BIPAPマスクなどを用いたNPPV(non-invasive positive pressure ventilation)を採用すると良いでしょう。
緊急時には,急性冠症候群を含めて気道(A:airway),呼吸(B:breathing),循環(C:circulation)の管理に十分に対応しなければなりません。このようなトレーニングは,救急外来や手術室における麻酔研修で学ぶことになります。また,off-the jobトレーニングとして,シュミレーション教育の場で学ぶ(教えて頂く・教える側に回る),そのような機会を大切とされて下さい。
(2)冠動脈拡張について
心筋虚血による胸部症状には,硝酸薬の舌下または口腔内噴霧で,痛みが消失するかを確認します。血圧低下に気をつけなければなりませんが,硝酸薬の口腔内噴霧は,3~5 分ごとに計3 回まで使用します。
(3)肺うっ血の治療について
肺うっ血については,フロセミド20 mgの静脈内投与,肺うっ血緩和と心筋保護作用を期待してニコランジル 4~6 mg/時の持続静脈内投与とします。成人にフロセミド1A 20 mgは多いのではないかと質問される場合がありますが,その通りです。正常な状態では,フロセミド5mgでも1時間で400mL程度の尿量を獲得できる場合が多いです。フロセミド20 mgの静脈内投与は,心筋梗塞に伴う腎血流の低下した状態における増量策となります。
(4)抗血栓療法について
PCIを予定する場合は,冠動脈ステント留置を行うことが予想されるため,ステント血栓症の予防目的でアスピリンとチエノピリジン系抗血小板薬の2剤併用療法とています。チエノピリジン系薬剤のクロピドグレルは,初期負荷投与300 mgあるいは600 mgにより数時間後からの抗血栓効果が期待できます。また,抗血小板薬としてアスピリン162~325 mg(バファリン® 81 mg 2~4 錠またはバイアスピリン®100 mg 2~3 錠)やプラスグレル(エフィエント錠®,投与開始日は1日1回20 mg,維持用量として1日1回3.75mg経口投与)などを併用します。Primary PCI での未分画ヘパリンの投与は,ACC/ AHA2009 ガイドラインでは,70~100単位/kg をボーラス静注し,ACT(活性化全血凝固時間)を 250 秒以上に維持することが推奨されています8)。ヘパリンを持続投与する場合は,部分トロンボプラスチン時間(APTT)を50~70秒レベル,APTT比を1.5~2.0として管理します。
(5)心筋保護について
急性心筋梗塞として,梗塞範囲の縮小を期待してニコランジル4~6 mg/時やカルペリチド0.025~0.1μg/kg/分の投与とします。Iwakura らのメタ解析9)では,ニコランジル投与により PCI 後の良好な冠血流を示す効果が確認されています。また,J-WIND-ANP研究10)では,PCIによる再灌流療法施行前からカルペリチド0.025μg/kg/分を3日間静注するカルペリチド群とコントロール群の前向き比較検討として,カルペリチド投与群で梗塞サイズが14.7%減少し,左室駆出率は5.1 %増加していることが知られています。心筋保護作用については,ミトコンドリアKATPチャネルの開口によるミトコンドリア死を抑制することが重要であるとする理論や心筋細胞内カルシウム濃度を高めない理論などが存在します。これは,これまでも投稿してきましたが,また別稿で解説します。
(6)PCIの選択
PCI は,熟練した術者が適切な施設環境において行うことが原則となっています。熟練した術者とは,PCI に関する学会専門医,認定医などの一定の基準に達した医師であり,PCIの実施は熟練者によるか,またはその監督の下に行われるべきとされています。また,厚生労働省の定める施設基準を満たす必要があります。STEMIに対する緊急PCIの手順は,図3を参考とすると良いでしょう。
(7)集中治療管理
急性心筋梗塞に対するCCU(coronary care unit)/ICU(intensive care unit)の管理目的は,心筋梗塞発症直後の致死性不整脈の治療などの早期発見と治療,そして全身状態の安定化にあります。心電図,パルスオキシメータ,観血的動脈圧測定などの基本モニタリング,速やかな電気的除細動,心臓ペーシングなどで急性心筋梗塞後の急性期死亡を減少させることを目的としています。
現在は,集中治療医学の発展に伴い,さらに管理内容が全身管理として明確化されてきています。適切な鎮痛・鎮静,不穏と睡眠の管理,NPPVやhigh flow nasal cannula(HFNC)などを用いた呼吸管理(open lung),観血的動脈圧測定,肺動脈カテーテルを用いてのForrester分類に準じた循環管理,intraaorta ballon pumping(IABP)や,extracorporeal membrane oxygenation(ECMO),percutaneous cardio-pulmonary support:PCPS)による補助循環管理,不整脈管理,時系列でのエコー評価,全身性炎症管理,血液凝固線溶管理,経腸栄養管理,血糖コントロール,感染症管理,神経・筋活動性管理などの急性期重症管理に準じた全身管理となっています。血中CK-MBのピークアウトに加えて,全身状態の安定が集中治療終了の目安となります。重症例は,心肺停止に至りますので,上述のさまざまな側面から集中治療管理を行うことになります。
(8)急性期リハビリテーションの重要性
心筋梗塞発症から1~2週間以内の急性期リハビリテーションの目標は,食事, 排泄,入浴などの患者自分の身の回りのことを安全に行うことができるようになること,および2次予防に向けた教育を開始することにあります。急性期の安静臥床の目的は,身体労作や交感神経緊張による不整脈出現や心筋酸素消費量増加を抑制することにあります。ベッド上安静は呼吸と循環の安定化の評価のもとで,24 時間以内を基準としています。
おわりに
急性冠症候群は,救急領域および循環器領域で対応する重要な病態です。救急領域では,人命救助とデータベース理論,AIを含めた学術の発展や進展として,① 心肺停止,② 慢性疾患の急性増悪,③ 急性心筋梗塞,④ 脳卒中,⑤ 多発外傷,⑥ 精神疾患の急性変化(急性薬物中毒を含む),⑦ 広範囲熱傷の急性期対応,⑧ 環境異常症,⑨ 災害時医療への対応と方策を定める一方で,普段から救急医療を活動させる仕組みを作ることが大切です。この適切な管理システムとして,救急救命センターの運用や,救急外来の整備が重要です。ドクターカーやドクターヘリなども,この急性期対応として活躍しています。急性冠症候群の診断と治療は,医療従事者や市民の皆さんにとって,とても大切です。ご参考とされてください。
【文 献】
1. ST上昇型急性心筋梗塞の診療に関するガイドライン(2013年改訂版). Guidelines for the management of patients with ST-elevation acute myocardial infarction (JCS 2013)
2. Thygesen K, Alpert JS, Jaffe AS, et al. Fourth Universal Definition of Myocardial Infarction(2018). J Am Coll Cardiol. 2018;72:2231-2264.
3. 虚血性心疾患の一次予防ガイドライン(2012 年改訂版). Guidelines for the primary prevention of ischemic heart disease revised version (JCS 2012)
4. Karlson BW, Herlitz J, Wiklund O, et al. Early prediction of acute myocardial infarction from clinical history, examination and electrocardiogram in the emergency room. Am J Cardiol 1991; 68: 171-175.
5. Nallamothu BK, Bates ER. Percutaneous coronary intervention versus fibrinolytic therapy in acute myocardial infarction: is timing (almost) everything? Am J Cardiol 2003; 92: 824-826.
6. Fisch C. The clinical electrocardiogram: sensitivity and specificity. ACC Curr J Rev 1997; 6: 71-75.
7. Bonaca M, Scirica B, Sabatine M, et al. Prospective evaluation of the prognostic implications of improved assay performance with a sensitive assay for cardiac troponin I. J Am Coll Cardiol 2010; 55: 2118-2124.
8. Kushner FG, Hand M, Smith SC, et al. 2009 Focused Updates: ACC/ AHA Guidelines for the Management of Patients With ST-Elevation Myocardial Infarction (updating the 2004 Guideline and 2007 Focused Update) and ACC/AHA/SCAI Guidelines on Percutaneous Coronary Intervention (updating the 2005 Guideline and 2007 Focused Update): a report of the American College of Cardiology Foundation/American Heart Association Task Force on Practice Guidelines. Circulation 2009; 120: 2271-2306.
9. Iwakura K, Ito H, Okamura A, et al. Nicorandil treatment in patients with acute myocardial infarction: a meta-analysis. Circ J 2009; 73: 925-931.
10. Kitakaze M, Asakura M, Kim J, et al. Human atrial natriuretic peptide and nicorandil as adjuncts to reperfusion treatment for acute myocardial infarction (J-WIND): two randomised trials. Lancet 2007; 370: 1483-1493.
表と図
表1 急性心筋梗塞の国際分類 2018

表2 急性心筋梗塞に対する初期対応の詳細

表3 急性心筋梗塞におけるST等の心電図変化
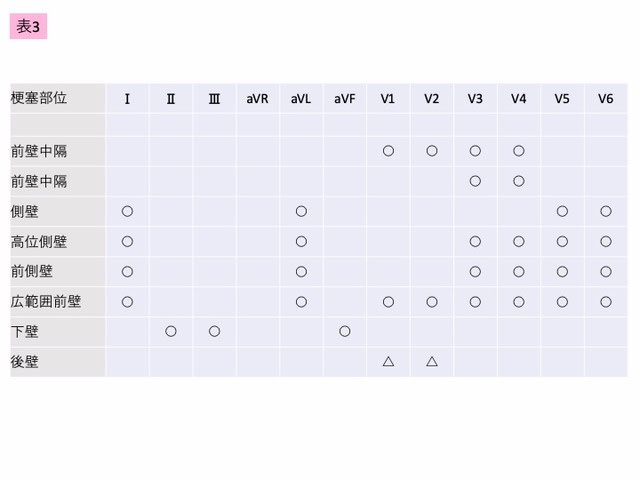
表4 Killip 分類

表5 心筋梗塞後の経過時間における心筋バイオマーカーの診断精度

図1 急性心筋梗塞に対する初期対応

図2 急性心筋梗塞発症時の緊急対応の一例
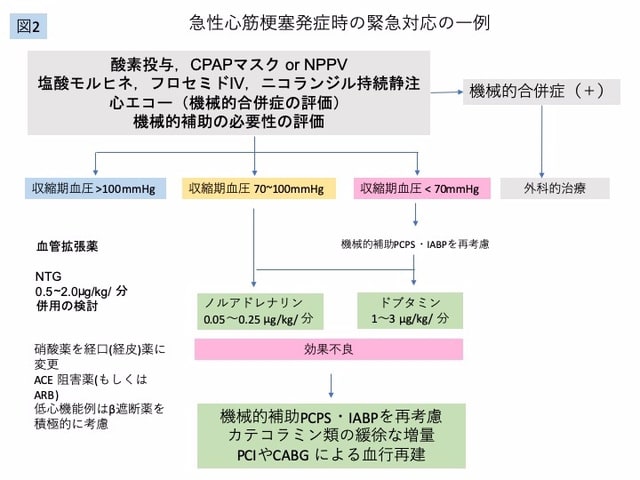
図3 緊急PCIが施行可能な施設におけSTEMIへの対応アルゴリズム




























