ショックとは?
ショックとは、体液の異常喪失、心臓ポンプ機能の低下、血管系の虚脱などにより、組織への血流および酸素供給が障害され、放置すれば進行性に全身の臓器潅流障害から急速に死に至る重篤な病態である。
******
ショックの診断基準
(日本救急医学会が示す基準)
1. 血圧低下(必須)
・収縮期血圧90mmHg以下
・平時の収縮期血圧が150mmHg以下の場合:平時より60mmHg以上の血圧低下
・平時の収縮期血圧が110mmHg以下の場合:平時より20mmHg以上の血圧低下
2. 小項目(3項目以上を満足)
・心拍数100回/分以上
・微弱な脈拍
・爪先の毛細血管のrefilling遅延(圧迫解除で2秒以上)
・意識障害(JCS2以上またはGCS10点以下、または不穏、興奮状態)
・乏尿、無尿(0.5mL/kg/時以下)
・皮膚蒼白と冷や汗または39℃以上の発熱(感染性ショックの場合)
******
産科ショックとは?
産科ショックとは、広義には偶発合併症によるものを含め妊産褥婦がショック状態に陥った場合すべてをいうが、一般的には妊娠もしくは分娩に伴って発生した病的状態に起因するショックをいう。(日本産科婦人科学会)
******
産科ショックの特徴
①産科ショックの約90%は出血性ショックで、残りの約10%は非出血性ショックである。
②産科ショックは、播種性血管内凝固症候 群(disseminated intravascular coagulation syndrome: DIC)を併発しやすい。
③タイミングを失することなく迅速に対応することが重要で、それが予後に影響を及ぼす。
******
出血性ショックとは?
・ 出血性ショックは、有効循環血液量の急激な減少により、広範な臓器において循環不全による機能低下を生じた病態である。
・ こうなると細胞は低酸素血症を起こして細胞代謝が障害されるので、適切な治療を早期に行わないと不可逆的な障害を受ける。
******
出血性ショックの原因
①妊娠初期:
流産、子宮外妊娠
②妊娠中期以降:
前置胎盤、常位胎盤早期剥離
③分娩期:
子宮破裂、子宮内反症、弛緩出血、子宮頸管破裂、癒着胎盤
******
非出血性ショックの原因
・ 羊水塞栓症
・ 肺血栓塞栓症仰
・ 臥位低血圧症候群
・ 敗血症性ショック(産褥熱など)
******
ショックの5P徴候
①蒼白(Pallor)
②虚脱(Prostration)
③冷汗(Perspiration)
④脈拍触知不能(Pulselessness)
⑤呼吸不全( Pulmonary insufficiency)
※血管の虚脱: 循環血液量の減少や血圧の低下により、末梢血管を駆血しても血管が怒張しない状態
******
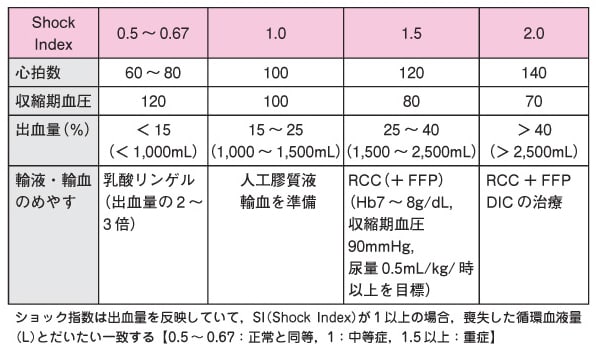
ショック指数(SI: Shock Index)
Shock Index=心拍数(bpm)/収縮期血圧(mmHg)
******
産科ショックの診断
******
産科DICとは?
・ 播種性血管内凝固症候群(DIC)は、何らかの基礎疾患により血管内凝固が起こり、毛細血管内に血栓が発生する疾患である。血栓形成により凝固因子と血小板が消費され凝固障害が発生し、さらに形成後の血栓溶解のための二次線溶亢進も加わって出血傾向が起こる。さらに進展すると、最終的に原因疾患とあいまって多臓器不全(MOF: multiple organ failure)となる。
・ 産科DICとは、産科的基礎疾患が原因で発症したDICを指す。
******
産科DICの特徴
①突発的に発症、急激に進行し、典型的DICを発症する。
②基礎疾患とDIC発症との間に密接な関係がある。
③臓器障害(腎不全など)を併発する可能性が高い。
④臨床症状だけで検査成績よりも治療開始を優先する。
⑤迅速な治療により比較的予後良好である。
******
産科DICの臨床症状
①出血症状
・ 非凝固性出血(子宮腔内、創傷部)
・ 血尿、下血
・ 鼻出血、歯肉出血
②臓器症状
・ 腎不全:乏尿(5~20ml/h)、無尿(≦5ml/h)
・ 呼吸不全:肺水腫、胸水など
・心不全
・ ショック症状:冷汗、蒼白、呼吸促迫
脈拍≧100/分、収縮期血圧≦90mmHg
③肝障害:黄疸
④脳障害:意識障害、けいれん
******
産科DICの基礎疾患
①常位胎盤早期剥離
②羊水塞栓症
③後産期大量出血
・弛緩出血、前置胎盤、子宮破裂、頸管裂傷、高度産道裂傷
④重症感染症
・敗血症性流産、絨毛膜羊膜炎、産褥熱
⑤妊娠高血圧症候群
⑥HELLP症候群
⑦急性妊娠脂肪肝
******
疾患別の特徴
①常位胎盤早期剥離:
胎盤剥離の刺激で子宮収縮が発生(さざなみ様子宮収縮)し、胎盤後血腫は子宮内圧を増加させる。胎盤後血腫中の胎盤・脱落膜由来の組織トロンボプラスチンが母体血中に流入し、発症する。
②後産期大量出血:
出血性ショックに伴って二次的にDICを発症する。
③羊水塞栓症:
羊水ならびに羊水中胎児物質(胎便,胎脂など)が母体血中に流入、肺に塞栓を形成.突然発症し,急激に進行,致死率が高い(母体死亡率約80%)。通常は破水直後に発症。胎便中トリプシンや羊水中の物質からDICが発症(弛緩出血などの後産期大量出血症例には軽症の羊水塞栓が含まれている可能性が指摘されている)。頻度は2万分娩に1例である。
④敗血症性流産:
慢性DICを基礎的な状態として、多くは人工的操作により急性DIC発症。子宮内容除去操作はエンドトキシンショックを誘発する可能性がある。
⑤妊娠高血圧症候群:
血管内皮細胞障害と血管攣縮による慢性DICを背景として、常位胎盤早期剥離やHELLP症候群による急性DIC が発症する。
⑥HELLP症候群:
ビリルビン≧1.2mg/dL、LDH>600U/L、 AST≧70U/L、血小板減少(<10万/μL)が認められる。妊娠末期~産褥3日に、突然の上腹部痛、悪心・嘔吐などの症状で発症する。急速遂娩を行う。DIC を合併している場合は、DICの治療と各臓器に対して対症的治療を行う。循環血漿量減少による腎血流量減少をきたし乏尿がみられる。利尿薬使用は循環血液量をさらに減少させるので控える。過剰輸液は肺水腫を引き起こすので、中心静脈圧を参考に輸液量を調整する。全妊娠の0.2~0.6%、妊娠高血圧症候群の4~12%である。
⑦急性妊娠脂肪肝:
妊娠末期に突然発症し、妊娠を終了させない限り急速に肝不全となり、母児ともに予後不良となる。肝細胞内の微細粒状脂肪沈着を特徴とし、診断が遅れると致命的となる。高度肝障害による凝固因子低下とアンチトロンビンなどの凝固阻止因子低下が原因。確定診断は肝生検による。早期の児娩出が必要である。発症頻度は13000~15000例に1例(HELLP症候群の発症頻度の1/20程度)である。
******
産科DICの診断
・ 急激な発症と進展、基礎疾患関連性が高いので、他疾患によるDICと異なり、凝固系検査の結果を待たずに治療を開始する必要がある。
・ 産科DICスコアで診断する。スコアは、基礎疾患の状態、臓器障害の程度、出血とショック症状の程度に重点をおいている。スコア8点以上でDICと診断、治療する。
・ 凝固系検査に重点をおく厚生省DIC診断基準でも産科DICは除外した。
******
産科DICスコア
1. 基礎疾患(※基礎疾患スコアは、各基礎疾患項目の中から1項目のみ選択する)
1)常位胎盤早期剥離
(1) 子宮硬直、児死亡:5点
(2) 子宮硬直、児生存:4点
(3) 超音波断層所見およびCTG所見における早剥の診断:4点
2)羊水塞栓症
(1) 急性肺性心:4点
(2) 人工換気:3点
(3) 補助呼吸:2点
(4) 酸素放流のみ:1点
3)DIC型後産期出血
(1) 子宮から出血した血液または採血血液が低凝固性の場合:4点
(2) 2000mL以上の出血(出血開始から24時間以内):3点
(3) 1000mL以上2000mL未満の出血(出血開始から24時間以内):1点
4)子癇:子癇発作:4点
5)その他の基礎疾患:1点
2. 臨床症状
1) 急性腎不全
(1) 無尿(≦5mL/時):4点
(2) 乏尿(5<~≦20mL/時):3点
2) 急性呼吸不全(羊水塞栓症を除く)
(1) 人工換気または時々の補助呼吸:4点
(2) 酸素放流のみ:1点
3) 心、肝、脳、消化管などに重篤な障害があるときはそれぞれ4点を加える。
(1) 心(ラ音または泡沫性の喀痰など):4点
(2) 肝(可視黄疸など):4点
(3) 脳(意識障害および痙攣など):4点
(4) 消化管(壊死性腸炎など):4点
4) 出血傾向:肉眼的血尿およびメレナ、紫斑、皮膚粘膜、歯肉、注射部位からの出血:4点
5) ショック症状
(1) 脈拍≧100/分:1点
(2) 血圧≦90mmHg(収縮期)または40%以上の低下:1点
(3) 冷汗:1点
(4) 蒼白:1点
3. 検査項目
1) 血清FDP≧10μg/mL:1点
2) 血小板数≦10x10 4/mm3:1点
3) フィブリノゲン≦150mg/dL:1点
4) プロトロンビン時間(PT)≧15秒(≦50%) またはヘパプラスチンテスト≦50%:1点
5) 赤沈≦4mm/15分または≦15mm/時:1点
6) 出血時間≧5分:1点
7) その他の凝固:線溶・キニン系因子(例:AT-3≦18mg/dLまたは≦60%、 プレカリクレイン、α2-PI、プラスミノゲン、その他の凝固因子≦50%):1点
注: 合算して8点以上となったら、DICとして治療を開始する。基礎疾患については該当するものを1つだけ選び、臨床症状および検査項目については該当するものすべてを選び、スコアを計算する。
******
産科DICの治療
・ 基本は基礎疾患の排除、血液・凝固因子の補充、抗凝固療法、抗ショック療法である。
・ 産科DICでは、症状と状態が刻々と変化するため、経過に応じ適切な治療を行う。
・ 重症化しMOFとなると予後は悪くなるが、代償性DICの時期に早期診断し、早期治療を開始すれば予後は良好である。
・ DIC の発症予防:基礎疾患がある場合は頻回の凝固系血液検査を行い、分娩前・分娩中・分娩後にはDIC発症への変化を見落とさないことが重要である。
・ 予防的にタンパク分解酵素阻害薬やATⅢ製剤投与なども行う。
******
基礎疾患の排除
産科DICの進行の阻止には、まず基礎疾患の治療を第一に考える。
例えば、常位胎盤早期剥離の場合:
常位胎盤早期剥離発症後、できる限り早期に妊娠を中断し、胎盤を娩出させ血腫を除去する。短時間で経腟分娩が可能か否か、児の予後も考えて決定する。
帝王切開の場合、創傷が大量出血の原因となり、DICが悪化する場合もあり得るので、術前から抗ショック療法、補充療法などを開始する。
胎盤が剥離すると、陣痛が増強し、急激に分娩が進行して、帝王切開の準備中に経腟分娩が可能な状態になる場合もある。
******
補充療法
・ 凝固因子の補充、血小板の補充、さらに出血で喪失した赤血球を補充する。新鮮凍結血漿、濃厚血小板、濃厚赤血球、ATⅢ製剤など。
・ 過度な輸血が行われると、高ヘマトクリットのため過粘稠状態になる。末梢循環の悪化と赤血球凝集を促進しDICを悪化させることもある。
・ 新鮮凍結血漿で消費された凝固因子を補充する。血小板輸血は3万/μL以下で検討する。
******
抗凝固療法
(1)タンパク分解酵素阻害薬
・セリンプロテアーゼ阻害薬
メシル酸ガベキサート(FOY、20~30mg/kg/日)
メシル酸ナファモスタット(フサン、0.06~0.2mg/kg/時)
・DIC初期から積極的に使用し、DIC 発症予防にも使用される。
・他に、抗トリプシン作用のあるウリナスタチン(ミラクリッド、10~30万単位/日)投与も行われる。好中球エラスターゼ阻害作用もあるが、現在DICへの保険適用はない。
(2)ATⅢ製剤(1000~3000 単位/日)
・ATⅢはヘパリンが抗凝固作用を発揮するうえに必要で、DICでは消費性に低下する。
・70%以下の場合には補充する。
・完成型DIC では、ヘパリンとの併用は出血を助長する可能性がある。
・単独投与でも血管内皮細胞表面のヘパリン類似物質と反応し、十分な効果が得られる。
(3)ヘパリン療法
・ATⅢと結合して強い抗凝固作用を示す。
・出血症状を増悪させるため完成型DICでは一般に使用されない。
・DIC 発症直後の進行期にのみ一時的に使用され、とくに羊水塞栓発症直後や常位胎盤早期剥離の剥離直後に使用される。
・使用量は5000単位の静脈注射を行う。
・出血傾向を助長しない低分子量ヘパリンは、抗凝固作用も弱く産科DICでの使用は普及していない。
******
抗線溶療法
・DICでは、凝固促進後に二次線溶が亢進するため、出血症状が助長される。
・抗線溶療法は、抗凝固療法を行ったうえで施行される治療で、線溶亢進時期が過ぎれば中止する。むやみに持続すると血栓溶解が阻止され、臓器損傷を助長する。実際には使用頻度が低い。
・イプシロンアミノカプロン酸(イプシロン)やトラネキサム酸(トランサミン)が使用される。
参考: 凝固系とは出血を止めるために生体が血液を凝固させる一連の分子の作用系であり、そうして固まった血栓を溶かして分解するのが線溶系である。血漿中のプラスミノゲンが組織型プラスミノゲン活性化因子(t-PA)もしくはウロキナーゼ(u-PA)によって活性化され、プラスミンになる。プラスミンは凝固したフィブリンを分解し、D-ダイマーその他の分解産物に変化させる。
******
抗ショック療法
・全身状態の把握と呼吸・循環系の管理。血管確保、気道確保、酸素投与。
・速効性副腎皮質ホルモン(ソル・コーテフ、ハイドロコートン:50~100mg/kg/日、1~2日間)を投与する。
・尿量20mL/ 時以下なら、腎不全への移行をさけるために循環血漿量を確保のうえ、早期から利尿薬(ラシックス、マンニトール)などによる治療を開始する。
・急性腎不全に対する腎血流量改善と血圧上昇を目的として塩酸ドパミン(イノバン)、強心薬(セジラニド)の投与も行われる。
・電解質補正、アシドーシス補正には、重炭酸ナトリウム(メイロン)が一般的に用いられる。高K血症に対して、ケイキサレートの注腸や透析により積極的に補正する。
******
輸血が必要になりそうな時の初期対応
・妊娠時は血液型、Rho(D)因子、不規則抗体のスクリーニングをしておく。
・血管確保、輸液を開始し、全身管理と並行して、出血部位の同定、縫合止血、子宮収縮薬投与、圧迫止血法など一次止血を行うことが重要である。
・輸血はすぐには確保できないことが多い点に留意する。
・輸液療法で、収縮期血圧90mmHg 以上、脈拍数120以下となるようにする。
・輸液は細胞外液として、出血量の3倍必要といわれている。
・輸液量の目安:
細胞外液製剤(酢酸加リンゲル液など):2000mLくらいまで。
血漿代用液(ヘスパンダー、サリンヘス):1000mLくらいまで。
これ以上必要な場合は輸血を行う。
******
輸血療法
・妊婦は循環血液量が増加しており、相当出血しても輸血なしですむことも多い。
・しかし、産科出血は始まると一気に増加する。出血量が1000mL以上で、止血できない場合は輸血の準備をし、輸血を考慮する。
・輸血を行うかは、出血量、検査値、バイタルサインや皮膚色、眼瞼結膜色などで総合的に判断する。
・バイタルサイン異常(SI >1.5、SpO2低下、末梢冷感、乏尿)で輸血を開始。
SI: Shock Index=心拍数(bpm)/収縮期血圧(mmHg)
******
濃厚赤血球(RCC-LR)の使用指針
・目的は末梢循環系へ十分な酸素を供給することである。
・2~6℃で保存、21日以内の使用。放射線照射の有無に注意し、照射血を使用する。
・赤血球製剤には、Ca のキレート剤が入っており、低Ca血症に注意する。
予想上昇Hb値(g/dL) = 投与Hb量(g) ÷ 循環血液量(dL)
400ml製剤1パックのHb量は56~60g、循環血液量は70mL/kg
出血性ショックに対する緊急輸血(タイプ&スクリーン)
・緊急時には、不規則抗体陰性ならクロスマッチを省略し、ABO 同型の濃厚赤血球や新鮮凍結血漿を投与する。
・同型血がない場合はABO 異型適合血を用いる。
******
新鮮凍結血漿(FFP)の使用指針
・凝固因子の補充が適応
PT-INR2.0 以上またはPT30%以下
APTT1.5 倍以上に延長
フィブリノゲン100mg/dL以下の場合考慮する。
・有効期限:-20℃以下の冷凍保存で1年間
・37℃で震盪、解凍後、3時間以内に使用
・止血効果を期待するための凝固因子の最小血中活性値は正常値の20~30%。
・凝固因子活性を20~30%上げるには、体重50kgの人でFFP投与量は400~600mLである。
・同型のFFP が不足した場合はAB 型を用いる。
******
血小板製剤の使用指針
・血小板成分を補充することにより止血を図り、または出血を防止することを目的とする。
・室温(20~24℃)で水平震盪しながら保存。有効期限は採血後72 時間。
・体重60kg では10単位血小板投与で25000/mm3程度の上昇。
血小板輸血の適応:
①血小板数2~5万/μL:止血困難な場合に血小板輸血が必要。
②血小板数1~2万/μL:ときに重篤な出血をみることがあり、血小板輸血が必要。
③血小板数が5千~1万/μLでも、慢性に経過している血小板減少症で出血傾向をきたす合併症がない場合は、血小板輸血は避ける。
******
自己血貯血
・ 大量出血が予想されるときや、まれな不規則抗体をもつ場合が適応。⇒実際に広く行われているのは貯血式自己血
・ 採血可能条件:一般にはHb11g/dL 以上。妊婦では10g/dL以上でよいという意見もある。
・ 週1回、1回採血量体重50kg 以上で400mL。50kg 未満で200mLが一般的である。
・ 妊婦では凝血塊形成を防ぐため200~300mL/1 回がよいという意見もある。
・ CPD-A バックは5 週間保存可能である。
・ 貯血時には胎児心拍数モニタリングを行う。
・ 貧血に対しては鉄剤投与などで対応する。
******
血液製剤使用順序
①2000~3000mLまでの出血に対しては赤血球製剤で対処
②さらに出血が多いときは新鮮凍結血漿(FFP)や濃厚血小板製剤を追加
******
即座に輸血を要する危機的出血時の輸血手順
******
危機的出血への対応ガイドライン
(日本麻酔学会、日本輸血・細胞治療学会、2007)
******
(日本産科婦人科学会、日本産婦人科医会、日本周産期・新生児医学会、日本麻酔科学会、日本輸血・細胞治療学会)