我が国の出生時平均体重は、1980年に男子3230g、女子3160gだったのが、2010年はそれぞれ2980g、2910gとなり、日本人の出生時体重は年々減少し続けてます。また、我が国の低出生体重児(出生時体重:2500g未満)の割合は、1975年の5.1%から1995年には7.5%と増加し、2010年は9.6%とさらに増加しました。
低出生体重児で生まれることがすぐに問題になるわけではありませんが、将来的にメタボリックシンドローム、糖尿病などの生活習慣病になるリスクは高くなることがわかっています(DOHaD、Barker説)。
従来、我が国では、妊娠中に母体の体重が増え過ぎると胎児が大きくなりすぎて難産になったり、妊娠高血圧症候群などのリスクが高まるため、多くの病院の妊婦健診で妊婦の体重管理を厳しく指導してきました。かつては『小さく産んで大きく育てる』のが理想的とされてきましたが、その考え方は最近では大きく見直されつつあります。
近年では厳しい体重管理の弊害も多く指摘されるようになり、産婦人科診療ガイドライン・産科編2011でも、体格や個人差を考慮したゆるやかな指導を推奨しています。
参考:
日本人の出生時体重は年々減少している!
DOHaD( Barker説 )とは?
****** 産婦人科診療ガイドライン・産科編2011
CQ010 妊娠前の体格や妊娠中の体重増加量については?
Answer
1. 「妊娠前の体格と妊娠予後」について尋ねられた場合には以下の情報を提供する。(C)
1) やせ女性(BMI<18.5)は切迫早産、早産、低出生体重児を分娩するリスクが高い傾向がある。
2) 肥満女性(BMI≧25)は妊娠高血圧症候群、妊娠糖尿病、帝王切開分娩、死産、巨大児、児の神経管閉鎖障害などのリスクが高い傾向がある。
2. 「妊娠中の体重増加量」について尋ねられた場合には以下の情報を提供する。(B)
1) 日本人の食事摂取基準(2010年版)(厚生労働省策定)では、普通の体格の妊婦(非妊時BMI値が18.5~25.0未満)が妊娠40週の時点で約3kgの単胎児を出産するのに必要な体重増加量は11kgとしているが、個人差がある。
2) 妊娠中の母体体重増加量が多いほど児の出生時体重が重くなる傾向がある。しかし、妊娠前のBMI値が高いほどこの傾向は弱くなる。肥満女性の場合は妊娠中の体重増加より妊娠前の肥満度のほうが出生時体重に影響する傾向がある。
3. 妊娠中の栄養指導を行う場合以下の点に留意する。
1) バランスのとれた栄養素の接種を勧める。(A)
2) 妊娠前の体格(自己申告妊娠前体重を用いたBMI値)に応じて行う。(B)
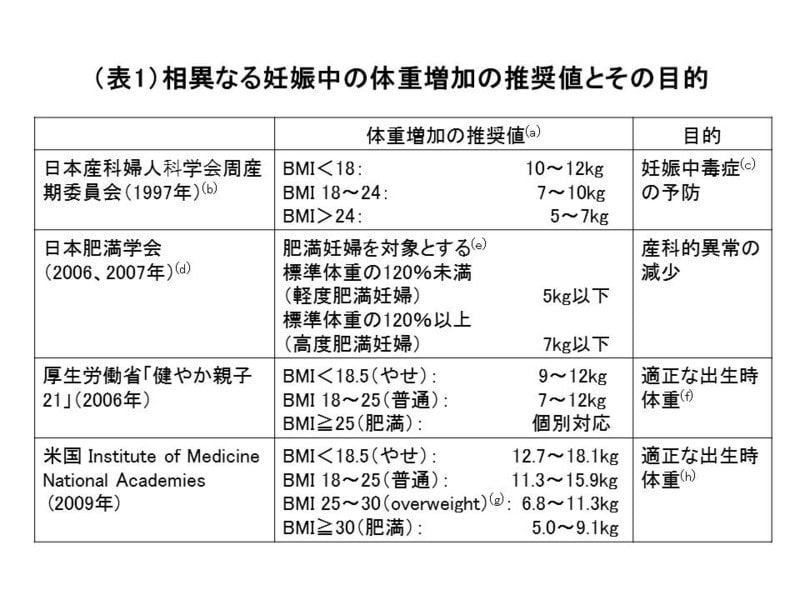
3) 妊婦の体重増加に関して目的の異なる複数の推奨値(表1)があるが、体重増加は栄養指導における評価項目の1つと認識する。(B)
4) 厳格に体重増加を指導する根拠は必ずしも充分ではないと認識し、個人差を考慮してゆるやかな指導を心がける。(C)
(a):自己申告による妊娠前の体重をもとに算定したBMIを用いる。
(b):日本妊娠高血圧学会による妊娠高血圧症候群(PIH)管理ガイドライン(2009)においても日本産科婦人科学会と同様の立場をとっているが、厚生労働省「健やか親子21」を紹介している。
(c):現在の妊娠高血圧症候群と診断基準が異なる。
(d):非妊時に正常体重であった妊婦の至適体重増加を1012kgと見なす意見は正当でないとの立場である。
(e):日本肥満学会では、妊婦のBMI値が、妊娠初期(5~16週)では24.9、中期(17~28週)は27.1、末期(29~40週)は28.2を超える妊婦を肥満妊婦と判定する。
(f):妊娠37~41週において出生体重2500~4000gを目標として設定。
(g):MBI25~30は米国ではoverweght(WHO基準ではpreobese)であり、BMI30以上から肥満となる。
(h):妊娠39~40週において出生体重3000~4000gを目標として設定。
******
妊娠中の食事摂取
・ 妊娠中の栄養摂取量は、非妊時の所要量に、妊婦自身の基礎代謝の亢進と胎児の発育に要する量を加えて計算する。
・ 非妊時の必要量に加え、妊娠初期には1日約50kcal、妊娠中期には約250kcal、妊娠後期では約500kcalが必要である。
・ 1日栄養摂取量は、妊娠初期2000kcal、妊娠中期2250kcal、妊娠後期2450kcal程度を目安とする。
・ 妊娠中の体重増加の推奨値に関しては統一見解がなく、介入研究も極めて少ない。したがって、厳しい体重管理を行う根拠となるエビデンスが乏しく、慎重な姿勢が求められる。 厳格に体重管理を行う根拠は必ずしも充分ではないと認識し、個人差を考慮してゆるやかな指導を心がける。
・ National Collaborating Center for Women's and Children's Health(英国)のガイドラインでは、初診時に身長体重を測定して評価を行い、栄養状態に問題がある場合のみ定期的に体重を測定し、通常の妊婦健診では体重を測定しないことを推奨している(定期的な体重測定は妊婦に不必要な心配を与えるに過ぎずメリットがないとしている)。
・ 日本人の食事摂取基準(2010年度版、厚生労働省策定)では、普通の体格の妊婦(非妊時BMI 18.5~25.0)が妊娠40週の時点で約3kgの単胎児を出産するのに必要な体重増加量は11kgとしている。
・ 妊娠中の体重増加は、妊娠前に痩せていた人(BMI 18.5未満)では9~12kg、普通の体型の人(BMI 18.5~25.0)では7~10kg、太っていた人(BMI 25.0以上)では5~7kg程度を目安とする。【日本産科婦人科学会周産期委員会、1997年】
******
Developmental Origins of Health and Diseases (DOHaD)
近年、DOHaDという概念が注目されている。1980年代にBarkerらがはじめに提唱したのでBarker説ともいわれる。世界中の多くの疫学的な検討がこの学説を支持している。
これは、「胎生期から乳幼児期に至る栄養環境が、成人期あるいは老年期における生活習慣病発症リスクに影響する」という考え方である。
具体的には、「胎児期に低栄養環境におかれた個体が、出生後、過剰な栄養を投与された場合に、肥満・高血圧・2型糖尿病などのメタボリックシンドロームに罹患しやすくなる」というものである。
******
我が国における出生時平均体重の推移
1975年以降の約30年間で、日本人の出生時平均体重は200g近く減少している。 これは、日本人の胎児期の栄養状態が悪化していることを意味し、今後、日本人のメタボリックシンドロームの発症率が増加する危険性が極めて高いのでは?と懸念されている。
出生時平均体重の減少の主因が、妊婦の栄養摂取不足によるとの説が有力である。我が国ではこれまで長年にわたって、多くの産科施設において妊婦健診で厳格な体重管理を行ってきた。しかし、厳格に体重管理を行う根拠は必ずしも充分ではない。今後は、妊娠中の栄養状態が児の将来の健康に影響を及ぼすことを、十分認識しなければならない。
****** 以下、朝日新聞記事(2012/4/29)より引用
新生児の体重、減少の一途 30年で250グラム軽く
生まれたばかりの赤ちゃんの体重が30年以上、減り続けている。厚生労働省研究班の分析で、若い女性のスリム化や、少子化で初産の割合が増えたことが背景にあることがわかった。生まれた時の体重が少ないと、将来、生活習慣病になりやすいという研究が相次いでおり、厚労省は赤ちゃんの体重と将来の健康影響について調査を始める。
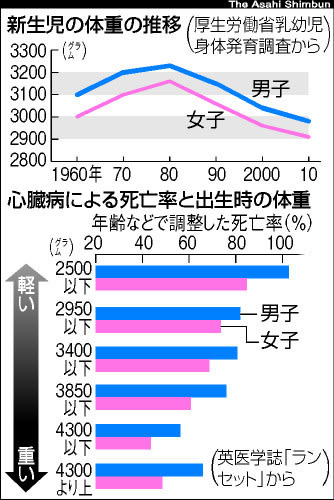
厚労省の乳幼児身体発育調査の最新結果(2010年)によると、男児の出生時体重は平均2980グラムで10年前より61グラム少なく、女児は平均2910グラムで45グラム少なかった。最も体重が多かった1980年より、男女とも250グラム減った。
国立保健医療科学院の加藤則子統括研究官によると、これだけ長期間、新生児の体重が減り続けている国は先進国でも珍しいという。
厚労省の研究班が原因を分析すると、妊婦がやせていたり妊娠中の体重増加を抑えたりすると、赤ちゃんの体重も少なくなっていた。背景には、若い女性のスリム志向が強まったほか、30年以上前から続く「小さく産んで大きく育てる」という妊婦教育もあるようだ。国の調査で「やせすぎ」と分類された二十代女性が10年は3割を占め、30年前より倍増した。
さらに、医療の進歩で早産の低体重児の死亡率が下がったほか、妊婦の喫煙、初産や多胎の割合が増えたことや、出産週数がわずかに早まっていることも影響していた。理由ははっきりしないが、第一子は一般的に第二子以降より低体重で生まれることが多い。
近年、出生時の体重が少ないと将来、糖尿病や高血圧といった生活習慣病などのリスクが高まるとの疫学研究が欧米を中心に次々に報告されている。胎児の時の子宮内の環境などが体質に影響している疑いがある。英国の調査では、出生時体重が2500グラム以下の男性に比べ、出生体重が3850~4300グラムの男性は心筋梗塞で亡くなるリスクが半分程度だった。
低体重で生まれ、乳幼児期に急激に体重が増えると、将来、心臓病や糖尿病などになりやすいことも分かってきた。
厚労省は5月にも新たな研究班(代表=横山徹爾・国立保健医療科学院部長)を開いて、赤ちゃんの体重と将来の健康影響との関係を調べる。成人の生活習慣病などの有無と生まれた時の体重との関係を過去にさかのぼって調べるほか、将来的には新生児が成人になるまで追跡することも想定している。
日本産科婦人科学会理事の海野信也北里大教授は「妊婦の高年齢化も新生児の低体重の大きな要因。小さい赤ちゃんを大きく育てようとたくさん食べさせることで、糖尿病などのリスクをさらに高める可能性もある。妊娠中に極端に太るのはよくないが、体重増加に神経質にならないで欲しい」と助言する。(大岩ゆり)
◇
〈小さく産んで大きく育てる〉 新生児の体重が増加傾向にあった頃に、妊婦の体調などに配慮して提唱されたスローガン。妊婦が太りすぎると妊娠中毒症や妊娠糖尿病のリスクが高まるという心配や、赤ちゃんが小さいほうが分娩(ぶんべん)が楽ということが背景にあった。近年、若い女性のダイエット志向や自然分娩志向の強まりなどで、肥満ではない妊婦も妊娠中の体重増加を極端に気にする傾向が強まった。最近は、行き過ぎを心配する産婦人科医が少なくない。
(以上で朝日新聞の記事からの引用終わり)
****** 以下、北海道新聞記事(2012/4/05)より引用
妊婦さん、痩せすぎ注意 2500グラム以下の低出生体重児が増加
体重2500グラム以下の低出生体重児が増えるなど新生児の体重が低下しているのは、痩せすぎの若い女性が増加していることが主因だ。低出生体重児は、成長してから生活習慣病になりやすいことが分かってきている。日本産婦人科学会は診療ガイドラインに妊婦の体重についての注意点を盛り込み、現場でも体格に合わせた体重指導が行われるようになってきた。(塚本博隆)
成長後、生活習慣病の可能性高く
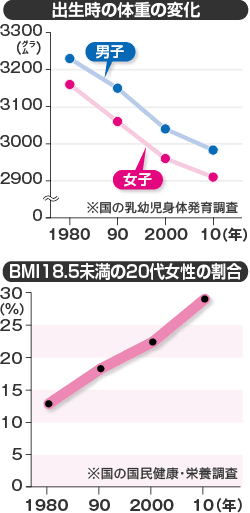
国の乳幼児身体発育調査によると、出生時の平均体重は1980年に男子が3230グラム、女子は3160グラムだったが、2010年はそれぞれ2980グラム、2910グラムと男女とも3000グラムを割った。低出生体重児の割合は、国の人口動態統計によると75年の5.1%から95年には7.5%と増加。10年は9.6%と1割に迫っている。
一方、痩せすぎの女性も増えている。肥満度を示す体格指数(BMI=体重÷身長の2乗)は、18.5未満が痩せすぎとなる。国民健康・栄養調査によるとBMI 18.5未満の20代女性は80年は12.6%だったが、10年は29.0%と上昇。専門家は、低出生体重児の増加との関わりを指摘する。
妊婦の痩せすぎに注意が向けられるのは、胎児期に低栄養状態に置かれると大人になって生活習慣病になる可能性が高まるからだ。80年代には英国の医師が「低出生体重児は虚血性心疾患による死亡率が高い」と報告。2500グラム未満で生まれた女性が妊娠糖尿病になるリスクは、2500~4000グラムで生まれた女性の6倍になるとの報告を厚生労働省研究班が09年にまとめた。
もともと妊娠中に体重が増え過ぎることは胎児が大きくなりすぎて難産になったり、妊娠高血圧症候群(妊娠中毒症)などのリスクが高まるため、妊婦の体重管理は厳しく指導されてきた。しかし近年は体格に応じた指導に変化している。
札幌市の初産妊婦向けの教室では数年前まで妊娠時の体重増加の目安は最高で10キロとしていたが、札幌市厚別保健センター助産師の番場幹子さんは「現在はBMIが18.5未満の女性ならば最高12キロの体重増加を目指すように指導している」と話す。
妊娠、出産 栄養分の貯金必要
日本産婦人科学会も、11年に改訂したガイドラインで「やせ女性は切迫早産、早産、低出生体重児を分娩するリスクが高い傾向がある」との記述を初めて盛り込み、妊婦の体重指導についても「個人差を考慮してゆるやかな指導を心がける」と呼び掛ける。
ガイドラインをとりまとめた北大大学院医学研究科の水上尚典教授(産科・生殖医学)は「少ない体重で生まれることがすぐに問題になるわけではないが、将来的に生活習慣病になるリスクは高くなる」と説明する。札幌西レディースクリニック(札幌市西区)の寺沢勝彦院長も「かつては『小さく産んで大きく育てる』のが理想的とされてきたが、もう古い考え」と言う。
出産後に元の体形に戻らないことを恐れて「妊娠中も体重を増やしたくない」と考える女性もいるが、水上教授は「妊娠、出産のためには栄養分の貯金が必要。妊娠中に体重が増えないということは胎児に行くべき栄養が行っていないということで、胎児に悪い影響を及ぼしかねない」と警鐘を鳴らす。その上で「BMIが基準内の20でも太っていると感じる女性もいるが、出産を控えた女性はBMIは20以上はあったほうがいい」と訴える。
(以上、北海道新聞の記事より引用)