先々週の週末に、内科の若い先生(地域医療研修の内科専攻医)から97歳女性について相談された。その1週間前の週末に、発熱が続いて動きが悪くなったとして、なんと自分で救急要請したそうだ。
息子と二人暮らしをしていて、普段はつたい歩きや、いわゆるシルバーカー(手押しの車)を使用して、なんとか歩行していた。
発熱が続いて、内科クリニックを受診して、診断は不明だが抗菌薬(クラビット)を処方されていた。内服後も発熱が続いて、2回同じ処方が出ていた。
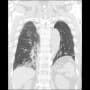
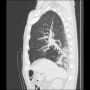
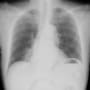
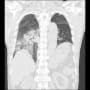
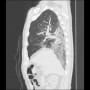
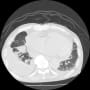
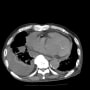
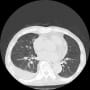
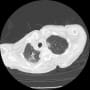
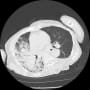
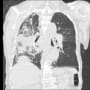
当院搬入時は、白血球7000・CRP1.9と微妙な値だった。胸部X線・胸腹部CTで明らかな肺炎像やその他の異常を認めなかった。尿所見は異常なしだった。
血液培養2セットを提出して、胸部CTでわずかに陰影がありそうにも見えるところがあり、肺炎疑いとしてセフトリアキソンを開始して1週間経過したが、37℃台の発熱が続いていた。入院後にCRPは3.7まで上昇した。血液培養は陰性だった。
感染症かどうかわからない。病室に行って患者さんを診察した。訊くと答えてくれるが、わかったようなわからないようなで、判断が難しい。
少なくとも肺炎・尿路感染・胆道感染はない。蜂窩織炎はなく、触診でわかるような関節炎はない(偽痛風など)。比較的急に動きが悪くなったという点からは、リウマチ性多発筋痛症(PMR)が疑われる。
両肩・両上腕・骨盤・両側大腿部の筋肉に圧痛・把握痛があるように思えるが、確定しがたい。上腕と前腕、大腿部と下腿部を比較すると、上腕と大腿部の近位に痛みがあるような気がする。
診断的治療として、慎重にプレドニン10mg/日を開始してもらった。すると解熱して1週間で炎症反応もCRP0.3と改善した。まあプレドニンは一時的には何でも効いてしまうので、判断が難しい。血沈は49mmでそれほどでもない。念のために提出した(PMRでのルーチン検査)抗CCP抗体と抗核抗体は陰性だった。PMRは臨床診断で、ミミックが多いので難しい。
患者さんの痛みと動きが良くなったようにみえる(たぶん)。これでリハビリをして、歩行できるようになればすばらしい。もう1週間プレドニンを継続して経過をみてもらうことにした。
介護保険も今回初めて申請になる。同居の息子さんも70歳くらいのはずで、今回のエピソードでADLが低下すれば、施設入所を考えた方がいいのだろう。