若セミ、初出演の藤沼先生をお迎えして、
家庭医 vs 病院総合医 バトルトーク「なんでそうなるの?」
をお送りしました。
編集長が予想してとおり、いえ、それ以上の素晴らしいトークとなりました。
質問やコメントも非常に多く、再度行う必要を強く感じています。
以下、珠玉のお二人のコメントをお楽しみ下さい。
//////////////////////////////////////////////////////////////////////////////////////////////////////
1.質問者 : 医師 内科 60代(若手でなくてすいません)
質問内容 : 認知症の老人の患者の希望は、優先されるべきでしょうか?
認知機能低下より前に希望されたことがはっきりしていれば別ですが、通常は介護する家族の希望を優先すべきではないでしょうか?
認知症患者の真の希望というのは、確認するのが難しいと思います。
山中:私は家族の希望ではなく、家族が患者の立場に立ち患者の価値観や人生観からどのような治療を望むだろうかと考えることが重要だと思います。
藤沼:認知機能の程度にもよりますが、患者の希望が「言葉の意味内容」ではなくて、背景にある感情にあらわれているとしてみてみると、希望が「◯◯したくない」ではなくて「寂しい」だったりすることがあるので、そこに焦点をあててみるというのが有効な場合があります。
ただ、介護の継続性という観点から家族の希望をまず第一にというのは、アリだと思います。
2.質問者 : 医師 内科 50代
質問内容 : 藤沼先生のご意見に共感です。悪性腫瘍の関与は家族も判断が難しいところです。
短期間の付き合いしかない病院の担当医と長く付き合いのある診療所医は患者さんに対する温度差があると感じます。
先生方のされる素晴らしいカンファレンスがないところでは、診療情報提供書ではなかなか埋められないこの差をどうやって埋めていけばよいでしょうか。
COVID-19の影響で病院での家人への説明機会がかなり削られている影響もあるかもしれませんが。
山中:Zoom会議や電話による診療所医と病院勤務医との交流が定期的にあると、お互いの事情や考えがよくわかり、協力体制の改善につながる可能性があると考えます。
藤沼:定期的にやる自由なフリーフォームのケースカンファレンスが一番オススメですが、ウルトラCとして、その病院の外来単位を1つ持たせてもらうっていうのもアリだと思います。仕事を一緒にすることで、価値観の共有がうまれることはしばしばあります。
3. 質問者 : 医師、総合診療専攻医
質問内容 : 本人・家族の意思決定能力に一部制限がある際、血縁関係にない本人・家族と親しい他者(友人、ケアマネなど)を意思決定の場にどのように関わっていただくのがよいでしょうか。
山中:患者に意思決定能力がなくなった場合、患者の人生観をよく知る人々が患者ならどう考えるだろうと話し合うことが重要だと思います。多くのケースでは、長い付き合いがある家族が話し合いの中心人物となるでしょう。しかし、血縁関係がない方も話し合いに参加し患者の価値観を語ることはあってもよいと考えます。
藤沼:血縁者がもっとも重要なキーパーソンであるというのは、実際には疎遠だったりして非現実的な場合もありますよね。本人との実質的な関係のある方たちの思いと本人の思いを、言語化すること、それをスタッフも含めて(ここがポイント)共有することがいいなと思います。
4.質問者 : 医師 開業医 50台
質問内容 : 独居で介護者が周囲にいなくて、トイレや食事が困難になってきたらどうするのですか?
山中:施設に入所することになると思います。
藤沼:ADLレベルで支障ができている場合は、地域包括などに連絡しつつ、素早くサポート体制を整えていくことが優先されます。が、かなり複雑な病態だったりした場合は、まず状況をリセットして在宅療養の調整を目的とした入院をすすめる場合もあります。地域包括ケア病棟などで、評価、方針立案などお願いする場合もしばしばあります。
5.質問者 : PT 50代
質問内容 : 1例だけでも、凄く深みのある面白い内容だと思います。青木先生が一度話を収束しようとしながら、すぐに発散していくところが今回面白いです。まさにバトルトークですね。
スライド進まなくても面白いのでこのままお願いします
山中:コメントありがとうございます。脱線ばかりでしたね(笑)
藤沼:ありがとうございます。
6. 質問者 : 医師 総合診療科 20代
質問内容 : 藤沼先生、山中先生それぞれへ
患者さんとラポールを形成、信頼関係を築くことが大事だと思った体験はありますか?
山中:私は最初の出会い1分間で、親しみやすい信頼関係を構築することに全力を尽くしています。診療ではこの部分が最も大切だと思います。「笑顔、誠実、知性」が特に重要です。
藤沼:ものすごくたくさんあります。ラポール形成や信頼関係がどのように形作らるのかに関する研究もありますので、参考になると思います。
7. 質問者 : 内科医師 30代
質問内容 : 若手医師として、地域に根差した医療を考えていきたいと考えていますが、藤沼先生のように25年など長い将来を中々見据えられない中で、地域に根差した医療への参加をすることに難しさを感じます。
どのように、若手が長い将来を見据えて、地域に根差す考えを持つとよいでしょうか?
山中:社会がすごいスピードで変化する現代社会では、5年後に何が起こるか全く予想ができません。2年程度の近い将来の目標を決めたら、目の前の仕事に全力を傾けることが大切です。外来診療、訪問診療、予防医療を中心とした地域医療はとてもやりがいがあります。ぜひ身近なところから実践してください。
藤沼:個人的には10年はいろんなところで、いろんな経験・トレーニングを積むがいいと思います。それ以降はどこかに拠点をきめて活動すると、より仕事が楽しくなると思います。
8. 質問者 : 医師 救急医
質問内容 : 症例②のような方は、自施設でも救急外来に来られた時に困ります。
自施設の科だけでなく、他院もからむと情報が限定的で、しかも急性の症状で来られるので。
そのような人を、救急外来で対応したあと、どの科をメインの科にして紹介したらいいかとても迷います。
山中:同感です。患者の健康問題を俯瞰的に考える医師の存在が重要ですね。総合内科医の役割だと思います。
藤沼:そうだと思います。どうしても診療科が細分化すると、診療対象がExclusiveになってしまいますよね。救急はとりあえずなんでも診るという点でInclusiveな部門だと思います。外来にもInclusiveな部門が必要で、それが総合診療部門だと思うのです。
9. 質問者 : 総合内科 40代
質問内容 : 両先生に質問です。
"もう高齢だから、その検査はしない"、"その薬が必要と言われるが自分は飲まない"など、患者さんと私自身では希望を共有し、検討を何度も重ねた方針があります。
勿論、ご希望される方針転換があれば、申し出てもらうようにお話ししています。しかし、今まで一回もお会いしたことのない家族から、突然に検査や薬を強く要望されることがあります。
先生方は、このような家族とはどのように関わられますか?
家族も、その患者さんの一部だと思うと、無視はできません。
こちらから経緯をお話しして、家族で話し合ってもらうように説明しても、納得されない家族が一定数おられます。自分としても非常にストレスになります。
山中:治療には患者の希望が最優先されることを家族に説明します。「どうして、患者の希望に反して、そのような検査や治療を望まれますか」と質問すると背後に潜む強い思いがわかることがあります。
藤沼:まったく同じような経験が私もあります。ご家族がそうした希望をされる背景には、実は家族メンバー自身の罪悪感の反映だったりするので、一度おあいして、家族のヒストリーなどを聴取すると、どうしてそういう価値観をもつにいたったのかがわかる場合があります。むろんそれでも、非合理的な要求を前面にだしてくる方もいらっしゃるので、そこは臨機応変ですね。その場合も、医師としての自分の推奨はかならず言うようにはします。
10. 質問者 : 医師 内科 50代
質問内容 : 家庭医とか総合診療医というくくりがいないとこうしたマネージメントができないのでしょうか。現在の卒後研修では、総合診療医という標榜をする医師が十分な数にはならないと思います。
現在の総合診療医の中でも、最初は各科専門医であった方も多いと思います。
総合的に患者さんを診る必要性は各科共通と思います。卒業前にこうした眼でみる学習が必要と思いますが、学生によいプラクティスの方法があるでしょうか。
山中:日本では専門医をめざす医学生がほとんどなので、「ジェネラルマインドを持った専門医」になるように訴えています。専門内科での実習は疾患が決まってきますので、内科初診外来や訪問診療でのトレーニングがその重要性に気づく機会かと思います。
藤沼:いわゆるジェネラリズム(総合的なもののみかた、考え方、方法)を体現されている医師は多彩な診療科にたくさんいらっしゃいます。何科にすすむにしても、生物医学的診断治療以外の医師にもとめられる能力(たとえば行動科学)を卒前教育で涵養することはとても大事だと思います。地域のジェネラリズムを体現するところに実習にいくというのも非常によいアイデアだと思います。
11. 質問者 : 30代 薬剤師
質問内容 : 薬剤師の役割
「専門知識」だと言われなくてよかったです。私は知識が乏しいので(それじゃダメじゃん。勉強もします。)。
80歳男性。高血圧。コンプライアンスは悪い。
145/80
至適血圧の人よりはアポる可能性が高いでしょうが、それでその方が人生楽しめれば、無理に「毎日薬ちゃんとのまなあかん!!」と言わなくても、それはそれでいいのかなと思って日々の服薬指導してます。
それこそお孫さんの話とか。
このような考え方は、血圧の厳正な管理を求めるガイドラインとはかけ離れてますが、ダメなんでしょうか。
山中:お考えに賛成です。好きなことをして人生を大いに楽しみたいですね。神様から「厳しい食事制限をしたら、5年間寿命を延ばしてあげよう」と言われたら、「いいえ、結構です。その代わり美味しいものを食べさせてください」と私なら頼むと思います。血圧の測定は正確に行われていない場合が多いです。急いで血圧を測定、または腕が心臓から低い位置にあると血圧は5-10mmHg程度上昇します。また85歳以上の方の適切血圧がいくつなのかはエビデンスが十分ではありません。
藤沼:結局、人間としていろいろ成長していくことが大事ってことですよね。ガイドラインの正常値に抑えることが慢性疾患の目的ではないと思います。むしろ、いまその患者さんが生活で注意していることにポジティブなフィードバックをしたり、患者さんの生活の関心を寄せて、本人が大事にしているポリシーとかルーティンを大事にして診ていくというのは、完全に家庭医療的な発想です。すばらしいと思います。
12. 質問者 : 医師 50台
質問内容 : 家庭医として、リハビリで障害やADL、そして介護を学ぶと、視野が広がって良いと思います。
山中:地域に住んでいるとリハビリの需要は非常に高いです。医師もリハビリや介護を勉強して、患者教育ができると非常によいですね。
藤沼:はい、リハビリテーションの考え方にっはいつも学ばせていただいています。
13. 質問者 : 薬剤師 40代
質問内容 : 今回のお話をお聞きして、患者さんを人として見ることの大切さをはっきりと言っていただいてとても嬉しかったです。ありがとうございます。
山中:私たち医療従事者は検査値や病気を治すことに集中しがちですが、人間をケアしていることを忘れてはならないと思います。
藤沼:ありがとうございます。人としてみて、人としてつきあうほうが、楽しいですよね。
14. 質問者 : 医師 内科 50代
質問内容 : 患者さん側から主病の治療薬以外に痛み止め、便秘薬、胃薬、睡眠薬、湿布等を求められることがあります。
自院で初回なら必要性を吟味することはできますが、病院で出ていたこれらの薬をくださいと言われることがあります。
診療所医がポリファーマシーと批判される一因です。先生方はどう対処されていますでしょうか。
山中:私は副作用を考慮し、できるだけ薬を処方しないようにしています。高齢者へのNSAIDs内服は避け、どうしても必要ならば湿布を使うように指導します。便秘薬を処方する前にカルシウム拮抗薬や抗コリン作用のある薬の内服をチェックします。胃薬も短期間のPPIは使いますが、それ以外の胃薬は効果がはっきりしないので処方しません。不眠に対しては、睡眠環境の改善(ベッドでスマホやテレビを見ない、時計は寝室に置かない、カフェインは夕方以降は取らないなど)を指導し、ベンゾジアゼピンの処方はできるだけしないようにしています。
藤沼:ぼくは、最初は希望通りだして、それぞれの問題点の再評価を行って、なるたけポリドクターにならないように、自分のところにまとめていくように心がけています。あ、ここで、腰痛の相談もしていいんだと思ってもらえるとOKです。こういうことをくりかえしていくと、いわゆる包括性(Comprehensiveness)というプライマリ・ケアや家庭医療の構成要因をみたすことができます。
15. 質問者 : 4年制最期の急性期精神科病院薬剤師
質問内容 : 意外と薬剤師の視聴者が多いらしいので、『医薬分業』について、どう感じていますか?
山中:医薬分業は必要と強く感じています。薬剤師の視点で、医師の処方内容に問題があるときはどんどん意見して欲しいと思います。
藤沼:僕は、専門職連携実践(IPW)推進派なので、医薬分業はその点でIPWへのハードルがあがってしまっているという感覚があります。薬剤師ともっと緊密な連携がしたいと思っています。
16. 質問者 : 診療所勤務医40代
質問内容 : 病院からのネガティブなフィードバックはやはり少ないです。
藤沼先生の仰る通り、間違った処方などはご指摘頂きたいと思っています。
山中:診療所医はベテランの先生が多いので、遠慮し婉曲にしか指摘できていませんでした。反省点です。互いに顔の見える関係を構築し、できるだけフィードバックするようにします。
藤沼:ネガティブなフィードバックをむしろ歓迎するというマインドセットがある方が、ヤブ医者にならずにすみます。これは私自身の実感です。オレ様的な態度の診療医師もおおいですけどね(笑)、これも世代交代でだいぶよくなるだろうと予想はしています。
17. 質問者 : 医師 内科 50代
質問内容 : 指摘すると怒る開業医結構います。
山中:そうですか。残念です。
藤沼:ヤブ医者にならないコツは、ほかから間違いを指摘されやすい体質があることだと思います(笑)。
18. 質問者 : 薬剤師 30代
質問内容 : コメントです。
「ナゾ処方」≒「ナゾ調剤」だと思っております。
疑義紹介したのかな???どう説明したんだろ???と思います。
「かかりつけ医」の周りの職種をどんどん味方につけていけば、変わっていくのではと思いました。
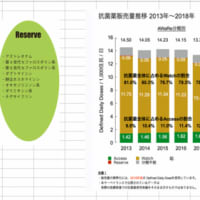
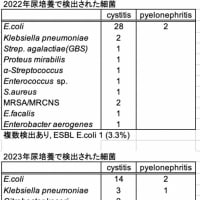
山中:医師からも「ナゾ処方」を指摘しにくいので、薬剤師の皆さまも同様に感じていらっしゃることと思います。患者教育が重要だと思います。「風邪に抗菌薬は効かないと本で読みましたが、どうして先生は抗菌薬を処方されるのですか」と患者が医師にたずねることができるといいですね。
藤沼:疑義照会はほんと重要だと思います。ただ、多疾患併存Multimorbidityになると、定番処方ではなくなっていく可能性も高いので、薬剤師の方と複雑な処方に関して一緒に検討するという場があるといいなと思います。理想的には薬剤師の方から処方設計の提案とかがあると、僕はありがたいと思います。