病院の質の評価を科学的根拠と透明性をもって数値化して、ベンチマークとして利用することの重要性は以前こちらでも書いていました。
今日は、逆に病院の機能や質の評価を適当に週刊誌や商業雑誌などが計測して提示する危険性についての授業内容です。
日本でも大学ランキングや、病院ランキングetc、まことか嘘か客観的評価に乏しい情報がありますよね。
そもそもその評価軸や、透明性、評価方法、内的妥当性などが本当はとても重要なのですがそのようなことをしっかりと記載した情報がいかに少ないか。
医療は、患者さんの生命にかなりの部分直結してしまいますので、医療サービスの受け手をしっかりと考えた上で慎重かつ丁寧な情報提供が必要になるという内容です。
おもしろいのが、NewYorkの医療施設・病院ランキングなどの情報を11個の評価項目で調べた病院ランキングのランキング!!という概念です。
これは日本でやれば研究として楽しいかもしれませんが、週刊誌等の出版社の皆様から袋叩きにあうかもしれません。
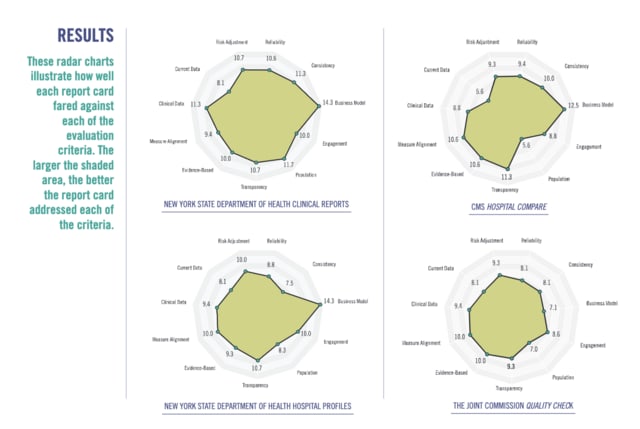
調査項目は
- Transparency
- Evidence-based
- Aligned with national measures
- Rooted in clinical care
- Timely
- Risk-adjusted
- Valid and reliable
- From consistent timeframes and sources
- Available to providers before publication to correct errors
- Free from confl icts of interest
- A representativeness of the population.
です。時に病院のコマーシャルの要素が強かったり、出版のための宣伝費用を取っていたり、そもそも統計手法や数字をミスリーディングするような書き方だったり、統計データを調整していなかったりなどなど米国でも問題は山積みです。僕らも、自分の病院がTop100などに入っていると嬉しくなったりするものですが、実際のところは内部の人間も違和感があることが多いかと思います。上位4つは上記で結構高いのですが、

下記の病院ランキング雑誌がボロボロです。このことからも、いかに適格にそれぞれの医療施設の質を適格に評価と数値化して、患者側をミスリードしないように公平に医療情報提供を行う必要性があるかがわかりますね。
我々も本当に注意しなければ、だいたいSNSやインターネットの世界には、医師でも簡単に騙される情報が氾濫しているので(そして多くの場合はそれらの真実性を確認するためには結構な勉強量が必要になりますので)、非常に難しい問題であると思います。幸い日本は営利目的が強すぎる大規模病院は存在しにくいので(儲からないシステムになっているので)よいのですが、このあたり米国ではよりシビアなのだと思います。
最後にこのような病院ランキングや施設の外部評価を実施ならびに、注意すべき点は下記であると思われます。
Differing Methods:測定基準が全く異なる事・・重要視するポイントやプログラムの違い、得意とする領域が全く異なる場合に評価自体が難しい
引用と参考文献
- Hanys_2019_Report cards
- Pronovost_2007_GAAP in Quality measurement and reporting_Hopkins.
- Shahian_2016_Rating the raters.
- Shahian_2016_The quality measurement crisis.
- Weggelaar-Jansen_2018_Developing Dashboards
- Austin_2015_Health Affairs_Rankings and Ratings
- Bilimoria NEJM Rating the raters















